Obésité de l'enfant
Obésité de l'enfant.
Mission "Retrouve ton cap" et autres prises en charge.
Dr Frédéric COUTTENIER
Pédiatre CHU Lille
DEFINITION
Le surpoids et l’obésité sont définis par l’Organisation Mondiale de la Santé (OMS) comme une accumulation anormale ou excessive de graisse corporelle qui peut nuire à la santé1.
L’Indice de masse corporelle (IMC ou BMI pour Body Mass Index) est utilisé pour estimer l’adiposité.
IMC (ou BMI) = poids (kg)/taille2(m2)
Comment ont été établies les définitions du surpoids et de l’obésité :
- chez l’adulte ?
- chez l ’enfant ?
1 World Health Organization. Obesity : preventing et managing the global epidemic. Geneva : WHO; 2000
IMC de l’adulte et risque CV
(notions de surpoids/obésité)
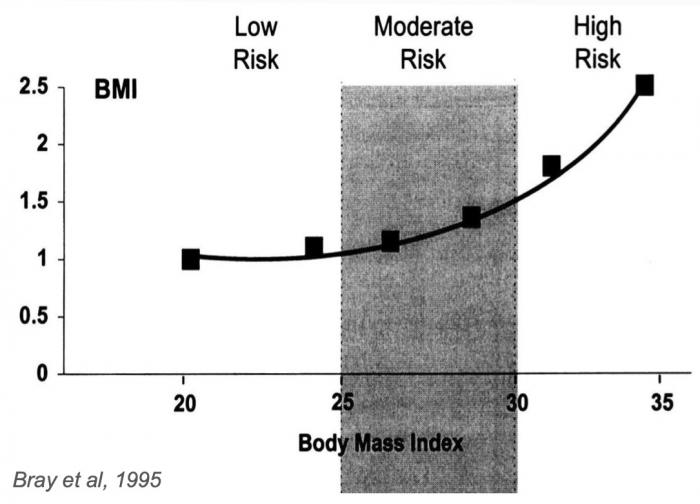
Chez l’adulte
> Normal (associé au moindre risque pour la santé) : 18,5 ≤ IMC < 25 kg/m?
> Surpoids : 25 ≤ IMC < 30 kg/m ?
> Obésité : IMC ≥ 30 kg/m ?
> Obésité sévère : IMC ≥ 40 kg/m ?
Chez l’enfant, l’IMC est un bon reflet de la masse grasse (MG)
> Corrélation IMC ? plis cutanés sites multiples (enfants suisses 6-12 ans) (Zimmermann et al; Am J Clin Nutr 2004)
> Corrélation IMC ? MG mesurée par densitométrie (adolescents suédois de 17 ans) (Neovius et al; Am J Clin Nutr 2004)
> Corrélation IMC ? MG mesurée par DEXA (population italienne 5-19 ans) (Pietrobelli et al; J Pediatr. 1998)
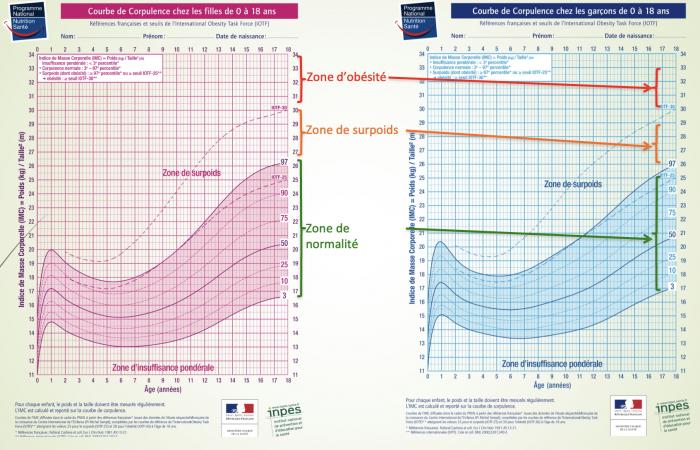
Normes françaises et internationales de l’IMC chez l’enfant
> L’IMC : facile à calculer, reproductible, bon reflet de la masse grasse
> Normes selon l’âge et le sexe
> Courbes de référence françaises de 1982 révisées en 1991 (Rolland-Cachera; Eur J Clin Nutr 1991)
> Références internationales : IOTF C-25, C-3O (Cole; BMJ 2000); CDC; WHO
Courbes de corpulences
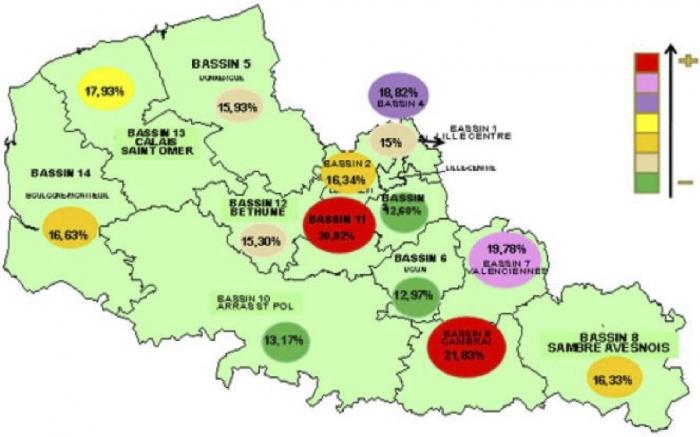
La prévalence en Nord-Pas de Calais :
- Adultes (ObEpi 2012) :
En 2012, la prévalence de l’obésité chez l’adulte est de 21,3%. Malgré un ralentissement de la progression depuis la 1ère étude en 1997, la région NPDC est une des régions les plus touchées.
- Enfants (Source Rectorat de Lille – 2012-2013) La photographie du surpoids et de l'obésité des élèves de 6ème en 2012/2013
Sur l’ensemble des dépistages infirmiers réalisés en 2012/2013,
11,16% sont en surpoids et 5,73% en obésité.
POURQUOI EST-IL IMPORTANT DE REPÉRER ET PRENDRE EN CHARGE PRÉCOCEMENT ?
Persistance de l’obésité à l’âge adulte (Whitaker et al., N Engl J Med 1995)
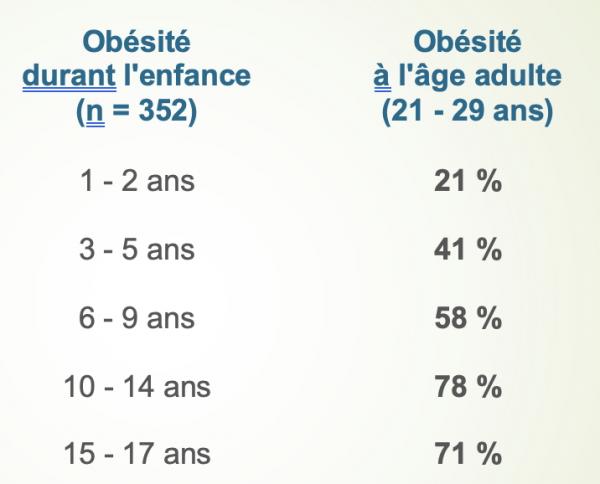
La probabilité qu’un enfant en surpoids ou obèse le reste à l’âge adulte varie de :
• 20-50% avant la puberté
• 50-70% après la puberté
Morbidités et complications associées à l’obésité
> Psychopathologiques :
• troubles dépressifs,
• troubles anxieux,
• troubles du comportement,
• troubles des conduites alimentaires,
• addictions…
> Cutanées :
• vergetures,
• hypertricose chez la jeune fille,
• mycoses au niveau des plis cutanés,
• acanthosis nigricans (pigmentation anormale)…
> Orthopédiques :
• epiphysiolyse de la tête fémorale,
• pieds plats,
• genu valgum,
• syndrome fémoro-patellaire,
• ante torsion fémorale,
• rachialgies,
• scoliose…
> Cardio-respiratoires :
• HTA,
• asthme,
• déconditionnement à l’effort,
• troubles respiratoires du sommeil dont apnée du sommeil…
> Endocriniennes :
• puberté avancée (plutôt chez la fille),
• syndrome des ovaires polykystiques associé à un contexte métabolique,
• retard pubertaire (plutôt chez le garçon),
• verge enfouie,
• gynécomastie…
> Métaboliques :
• dyslipémie,
• stéatose hépatique,
• insulinorésistance,
• diabéte de type 2…
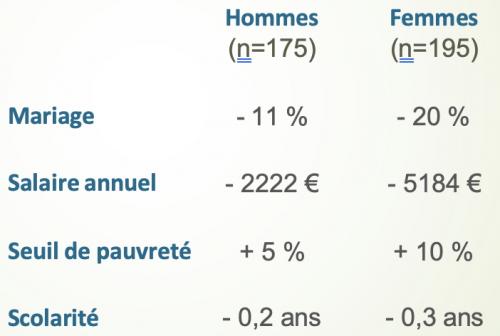
Conséquences socio-économiques à l’âge adulte de l’obésité durant l’adolescence
(Gortmaker et al., N Engl J Med 1993)
REPÉRAGE
Outils de repérage
Disque IMC enfants :

• Quelles modalités de surveillance?
> Poids, taille et calcul de l’IMC régulier au minimum 2 à 3 fois par an
> Réalisation des courbes poids, taille et corpulence (IMC) 15 sur le carnet de santé et sur le logiciel (si équipé)
Exercice pratique
« Interprétation de courbes »
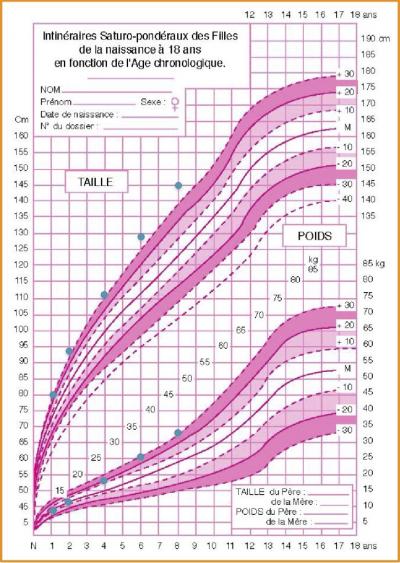
Cas n°1

> La majorité des enfants qui sont potelés à l’âge de ou 2 ans ne seront pas en surpoids ultérieurement.
> Tracer la courbe et surveiller son évolution (notamment l’âge de survenue du rebond) va permettre de rassurer les parents.

Cas n°2

> changement de « couloir» vers le haut avec passage du 50e au 97e percentile de la courbe d’IMC en quelques années.
> Le changement de couloir de corpulence doit faire rechercher les facteurs (comportementaux, psychologiques, familiaux, médicaux) ayant conduit à ce changement.

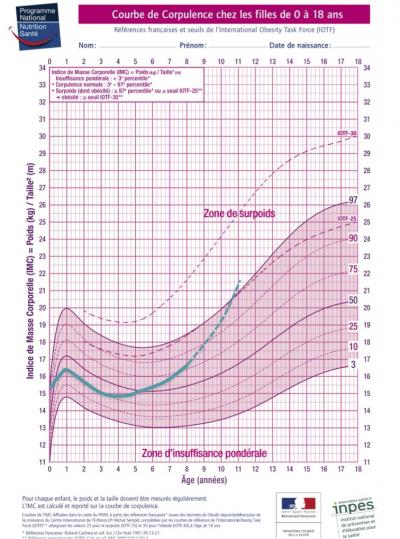
Cas n°3
> rebond précoce vers 3,5 ans.
> rétrospectivement, il aurait pu être repéré environ 1 an après le décrochage de la courbe
Repérage précoce
• Quels signes d’alerte?
> Une ascension continue de la courbe depuis la naissance
> La précocité du rebond d’adiposité (avant 6 ans)
> Un changement de couloir « vers le haut »
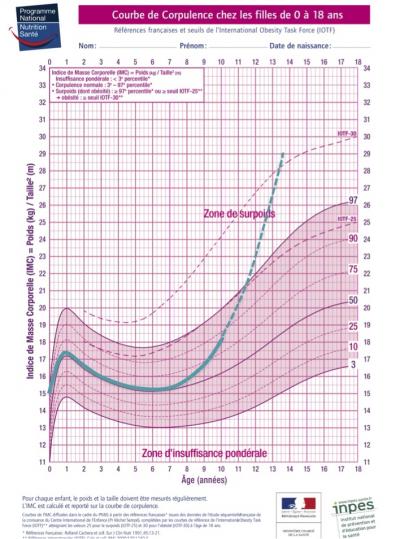
Ascension continue depuis la naissance
Rappel : Poids de naissance à terme < 2,5kg => FR

Notion de rebond d’adiposité

Changement de couloir « vers le haut »
Les différents types d’obésité
OBÉSITÉS « SECONDAIRES » : 1% à 5%
> Obésités de cause endocrinienne
==>ralentissement de la vitesse de croissance, cassure de la courbe
> Obésités syndromiques
==>retard psychomoteur, retard mental, malformations…
> Obésités iatrogènes
==>antipsychotiques atypiques et neuroleptiques (ex . : Rispéridone,olanzapine) ;
==>antiépileptiques et thymorégulateurs (ex. :dépakine,tégrétol);
==>certains antidépresseurs ;
==>corticothérapie ;
==>chimiothérapie anticancéreuse ou antileucémies…
SURPOIDS ET OBÉSITÉ COMMUNE :
➔ PRÉDISPOSITION INDIVIDUELLE ✚ ENVIRONNEMENT «OBÉSOGÈNE»
> Résultat d’un déséquilibre de la balance énergétique

> Etiologie complexe et multifactorielle
Facteurs de risque de l’obésité
> Obésité chez l’un ou les deux parents
> Pendant la grossesse : prise de poids excessive, tabagisme maternel, diabète maternel quel que soit le type
> Poids à la naissance à terme (- de 2,5kg ou + de 4 kg)
> Manque d’activité physique et sédentarité
> Hygiène alimentaire inadaptée (rythmes, quantité, qualité…)
>Cadre parental : laxisme ou rigidité parentale
> Niveau socio-économique bas (cercle vicieux)
> Évènement traumatisant (maltraitance, séparation parentale, deuil, abus sexuel…)
L'ANNONCE
FAQ
* Comment ne pas heurter les parents ? Comment ne pas stigmatiser l’enfant ?
* Comment faire l’annonce si les 2 parents sont eux aussi en obésité ou surpoids ?
* L’annonce doit-elle être différente si seul l’enfant est en surpoids ou obèse ?
* Faut-il questionner les parents et l’enfant sur leur « pratiques alimentaires » et leur « activité physique et sédentaire », dès l’interprétation des résultats de la courbe d’IMC ?
* Faut-il fixer, dès l’interprétation des résultats de la courbe d’IMC, des objectifs à atteindre ?
* Doit-on parler à l’enfant seul ? A partir de quel âge peut-on le faire ?
* L’annonce est-elle à faire différemment s’il s’agit d’un « changement de couloir » par rapport à un « surpoids léger » ?
* Y a-t-il une « gradation » d’annonce ?
* Pour les professionnels autre que médecin traitant ou pédiatre, faut-il aborder la question ou juste orienter vers le médecin traitant ou pédiatre ? Comment aborder la question sachant qu’ils n’interviendront pas ou peu dans la prise en charge ?
* Etc.
Etre vigilant sans culpabiliser
Manger est une source de plaisir:
Halte à la nutrition triste et normative !
* Il faut …...
* On doit ……
* Il ne faut pas ……
* On ne doit pas …...
Importance d’obtenir l’adhésion de l’enfant et de sa famille sur la prise en charge proposée
> Etude de l’origine de la demande
==>Consultation demandée par le médecin ? les parents ? l’enfant ?
> Motif de la demande
==>Esthétique, moqueries, difficultés pour faire du sport, difficulté pour s’habiller, raison médicale
==>Retentissement ou non sur la vie sociale (si non, peut-être pas encore le bon moment pour entamer une prise en charge)
==>Explorer les représentations du corps et du poids chez les parents et l’enfantNe jamais répondre à une demande sans l’avoir préalablement interrogée
> Choix des termes employés
==>Expliquer, rassurer, dédramatiser, déculpabiliser pour permettre l’engagement dans un processus de prise en charge (c’est une maladie, ce n’est pas de leur faute…)==>Rechercher pourquoi un mot gêne (que mettent-ils derrière ?)
> Utilisation de la courbe comme outil pédagogique
==>« Ta courbe montre que », « la courbe de votre enfant montre que »
> Explication simple et rassurante des objectifs à long terme et des moyens pour les atteindre ensemble
==>Valoriser les parents dans leur savoir être et leur savoir-faire
==>Renforcer leurs compétences parentales
==>Laisser la place à leur expression==>Sentir jusqu’où on peut aller
> « Cadrer » l’annonce
==>Ne pas faire d’annonce sur le pas de la porte
==>Proposer un rendez-vous ultérieur dédié à cette problèmatique
PRISE EN CHARGE
Objectif :
Ralentir la progression de la courbe de corpulence
> En cours de croissance : stabilisation du poids ou ralentissement de la prise de poids
> En fin de croissance : stabilisation du poids ou perte
très progressive
Cas particulier des surpoids ou obésité avec co-morbidités
sévères ou du handicap induit par l’obésité => réduction
37 de l’IMC
La perte de poids n’est pas un objectif prioritaire chez l’enfant en surpoids ou obèse
Accompagnement diététique
- Relevé diététique (semaine et we) peu nécessaire
Que repérer ?
Chez le très jeune enfant :
> Apports protidiques excessifs> Diversification trop précoce et inadaptée
Chez les enfants plus grands
> Excès d’aliments gras et sucrés (biscuits)> Excès de boissons sucrées (jus de fruits)> Les collations> Alimentation anarchique : condition de prise des repas
Repères quantitatifs +++ (≠ normes)
Leviers :Choix des aliments :
> Qualité est rarement la cause> Quantité très souvent
Prises alimentaires : (repas/collation/grignotage)
> Rythmes et répartition dans la journée> Nombre Durée> Motifs facteurs déclenchants> Contexte (maison, cantine, seul ou en famille…)
Perceptions :
> Faim> Satiété> Envie> Plaisir
Il est recommandé de n’interdire aucun aliment (risque de restriction cognitive+++)
Faim
Sensation physique indiquant la nécessité de manger un certain lapse de temps après le repasA différencier de envie de manger, élément d’ordre psychologique
Satiété
Etat atteint lorsque la faim est satisfaiteElle nécessite sur le plan organique un temps de 20 à 30 minutesSur le plan psychologique elle nécessite une certaine forme de concentration
EvaluationEx. : un exemple de grignotageDégager les motifs :
> Évocation des moments propices> Lien avec des émotions « déclencheuses »> Aliments choisis
==>Possible nécessité d’expérimentation pour réponses à la consultation suivante
Distinction entre sensation de faim et envie de manger
> Faim : voir rythme et qualité des prises précédentes> Envie de manger : voir sources de tentations et situations exposantes
Sentiment d’ennui/ compensation
> Activité avec un tiers pour combler l’emploi du temps> Ressources personnelles de l’enfant (alternative à initier seul)
Vigilance sur :Rôle éducatif des parents :
> Éviter aliments/récompenses> Savoir dire « non »> Cadre éducatif : permissif, autoritaire ou négligent
Cohérence du comportement de l’entourage avec les objectifs de la prise en charge :
> Quantités préparées> Contenu placards…
Harmonisation des pratiques de toute la famille :
> Stigmatisation
Collaboration avec une diététicienne. Quand orienter ?Orientation possible même pour 2 séances
> Prise en charge par une diététicienne ≠ 25 séances> Pas de diététiciennes restrictives> Attention au discours discordant
Pas que pour les obésités sévères :
> Travail possible sur les représentations/connaissances vis à vis de l’alimentation
Remarques :
Pas de prise en charge par l’Assurance Maladie mais parfois prise en charge par certaines mutuelles
Flandre Intérieure - Action APESAL : 4 séances gratuites avec une diététicienne
Accompagnement en activité physique
- Auto-questionnaire
Que repérer ?Chez le jeune enfant :
> Temps d’écran> Inactivité (mode de vie, ex: poussette pour les trajets…)
Chez les enfants plus grands (à partir de 6 ans)
> Temps d’activité physique quotidienne modérée à intense, inférieure à 60
Leviers :• Lutter contre les comportements sédentaires(ex. : Limiter les temps d’écran récréatif, réduire les temps d’inactivité physique…)• Favoriser l’activité physique quotidienne et augmenter les déplacements actifs(ex. : Aller à l’école à pied ou à vélo, privilégier les escaliers, promener le chien …)• Augmenter l’activité physique de loisir(ex. : Promenades en famille, jeux extérieurs avec des amis, clubs …)
• Sport (heures/semaine)
> école> en dehors de l’école==>Importance de connaître les activité antérieures, ce que l’enfant aimait (plaisir ressenti, sentiment de compétence) et pourquoi il a arrêté (relation aux autres, image du corps, intolérance à l’échec)
• Trajet entre école et domicile
> à pied, vélo, motorisé> temps moyen de chaque trajetFAIRE UN EFFORT EN CHANGEANT SES HABITUDES, MÊME POUR QUELQUES TRAJETS, C’EST DÉJÀ BIEN !Une étape à la fois : rien ne sert de tout bouleversé si ce n’est pas tenable dans le temps…
• Activité favorite en cours de récréation
> activités mobiles (ballon, élastique, corde à sauter)> activités sédentaires (billes, échanger des images, discuter)
• Partage d’une activité physique avec les parents
Evaluation des activités sédentaires• Activités sédentaires
> télévision> jeux vidéo> ordinateur> téléphone (adolescents)
==>Poser la question de l’équipement (ordinateur ou TV dans la chambre), de ce qu’ils aiment dans ce jeu/émission…Les temps d’écran sont déconseillés chez les moins de 3 ans et à limiter chez les plus grands (2h/journée)
• Evaluation
> en heures par jour> en distinguant jours avec et sans école
• Temps de sommeil quotidien 42
Faire le lien avec son environnement• Contexte familial (ex. : pratiques physiques communes)• Niveau socio-économique• Réseaux sociaux (ex. : soutien dans un projet sportif)• Environnement géographique (ex. : distance domicile-école)• Tissu associatif local (ex. : accès à des loisirs actifs)
Ressources en 1er recours :
• EPS scolaire et associations sportives scolaires (USEP, UNSS)
==>En cas de gêne à la pratique de l’activité physique
=> certificat médical d’inaptitude partielle plutôt qu’une dispense totale
• Activité sportive périscolaire (ex. : Maison de quartier, centre aéré ou de loisirs, colonies de vacances …)
• Associations et clubs sportifs - Clubs multisports « loisirs – santé »
Accompagnement psychologique
> Alliance thérapeutique (écoute active et soutien avec empathie) incluant le respect de leur choix +++
> Prise en compte des connaissances, représentations, croyances et ressentis
• Évaluation et renforcement de la motivation
• Formulation positive des objectifs
• Soutien et déculpabilisation
• Renforcement positif
• Renforcement des compétences parentales et de la
cohérence parentale
• Prise en charge des troubles psychologiques éventuels