La prise en charge du diabète de type 2
DIABETE DE TYPE 2
Quelle place pour les nouvelles classes thérapeutiques ?
Quel avenir pour nos recommandations ?
FORMATHON 2020
Dr PRUVOT Julien
Contexte et Introduction :
Le diabète de type 2 est une maladie chronique, complexe, plurifactorielle, dont la prévalence ne fait qu’augmenter en France et dans le monde.
Les complications du diabète grèvent la morbi mortalité de cette pathologie et également son coût du fait de leurs fréquences et de leur gravité.
Ces complications sont d’ordre micro angiopathiques (rétinopathie, néphropathie, neuropathie) dont l’impact de l’amélioration du profil glycémique (estimé par l’HbA1c) sur le risque de survenue est bien démontré.
Ces complications sont également d’ordre macro angiopathiques avec sur risque d’infarctus du myocarde, d’accident vasculaire cérébral, ou encore d’athéromatose digestive et périphérique.
La prise en charge de cette pathologie consiste avant tout dans des modifications du style de vie, avec une réadaptation et un suivi diététique, ainsi qu’une lutte contre la sédentarité. Par ailleurs, il convient de contrôler dans la mesure du possible l’ensemble des facteurs de risque cardio vasculaire, au premier rang duquel l’accompagnement au sevrage tabagique.
L’arsenal thérapeutique contre cette pathologie n’a fait que s’enrichir ces dernières années avec l’apparition de nouvelles classes thérapeutiques (inhibiteurs de la DPP4, agoniste des récepteurs du GLP1, inhibiteur du SGLT2, nouvelles insulines...).
Par ailleurs depuis 2008, et suite à divers scandales sanitaires (et notamment celui du Mediator), chaque nouveau traitement antidiabétique doit prouver son innocuité cardio vasculaire avec des études d’ampleur selon une méthodologie bien définie.
Qu’est ce qu’une étude de sécurité cardiovasculaire ? Qu’en comprendre ?
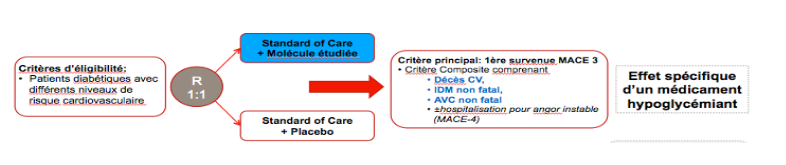
Les patients inclus dans ces « CardioVascular Outcome Trials » (CVOTs) sont des patients à très haut risque cardiovasculaire (contexte de prévention cardiovasculaire secondaire pour la majorité), amenés à recevoir le traitement antidiabétique testé ou un placebo de manière aléatoire et randomisée, en plus d’une prise en charge optimale tout au long du suivi (modification du style de vie, HTA à l’objectif, LDL < 0,7g/L, HbA1c < 7%, traitement par antiagrégant plaquettaire, IEC ou ARA2). A noter que ce « standard of care » permet une prise en charge beaucoup plus « optimale » et contraignante que celle de nos patients en vie réelle.
Le critère de jugement principal est la survenue d’un des 3 critères composites du MACE-3 : Décès d’origine cardiovasculaire, SCA non fatal, AVC non fatal. Ce critère est comparé dans les 2 groupes afin de statuer sur un risque potentiel statistiquement significatif du traitement testé.
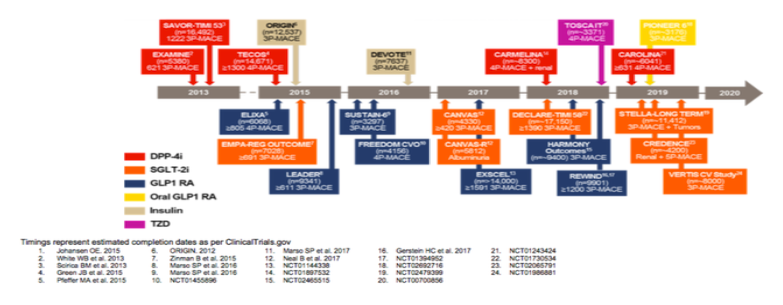
Ainsi l’ensemble des gliptines commercialisés ont prouvé leur innocuité cardiovasculaire dans de grandes études internationales multicentriques, randomisées en double aveugle (TECOS pour la sitagliptine, SAVOR-TIMI pour la saxagliptine, EXAMINE pour l’alogliptine non disponible en France). Autrement dit, il n’y avait pas de sur risque de survenue d’un des critères du MACE-3 dans l’un ou l’autre des 2 bras.
Suite aux résultats de ces premières études, le design et l’analyse statistique (définies à priori), les études suivantes pour certains agonistes des récepteurs du GLP1 et pour les inhibiteurs du SGLT2 ont tenté de démontrer la non infériorité puis la supériorité cardiovasculaire de ces médicaments versus placebo, c’est à dire leur bénéfice cardiovasculaire sur des critères cliniques forts (ceux du MACE-3 décrits plus haut). D’autres critères de jugement ont également été étudiés. Ces études ont fourni et fournissent encore une masse d’informations nouvelles qui doivent être intégrés dans nos recommandations et nos prises en charge.
Nous traiterons surtout lors de cet exposé des agonistes des récepteurs du GLP1 (GLP1-RA) et des gliflozines qui sont des inhibiteurs du SGLT2 (iSGLT2).
Les agonistes des récepteurs du GLP1 (Glucagon-Like Peptide-1) :
Les agonistes des récepteurs du GLP-1 (GLP-1 RA) appartiennent à la famille des incrétinomimétiques, et agissent par l’activation des récepteurs du GLP-1. Ils augmentent la sécrétion d'insuline par les cellules béta-pancréatiques et inhibent celle de glucagon par les cellules alpha-pancréatiques de façon glucose-dépendante, contrôlant ainsi les glycémies à jeun et postprandiales. Ils ralentissent la vidange gastrique et augmentent la sensation de satiété.
Il s’agit aujourd’hui de médications uniquement injectables (dans l’attente du sémaglutide oral probablement en 2020), en administration sous-cutanée quotidienne ou hebdomadaire.
L’efficacité des GLP-1 RA sur la diminution de l’HbA1c est importante (1 à 2%), avec par ailleurs un effet favorable de perte pondérale et de baisse tensionnelle modérée. Comme pour les iDPP4, le risque hypoglycémique est nul en l’absence d’association avec d’autres thérapeutiques hypoglycémiantes (Sulfamides, Insulines)
Les principaux effets indésirables des GLP-1 RA sont gastro-intestinaux. Il s’agit de nausées, vomissements, diarrhées ou ralentissement du transit, qui sont le plus souvent légers et transitoires et conduisent rarement à l’arrêt du traitement. Un effet indésirable beaucoup plus rare mais à connaître est le risque de pancréatite aigue, qui doit amener à arrêter le traitement et éviter ceux de la même classe.
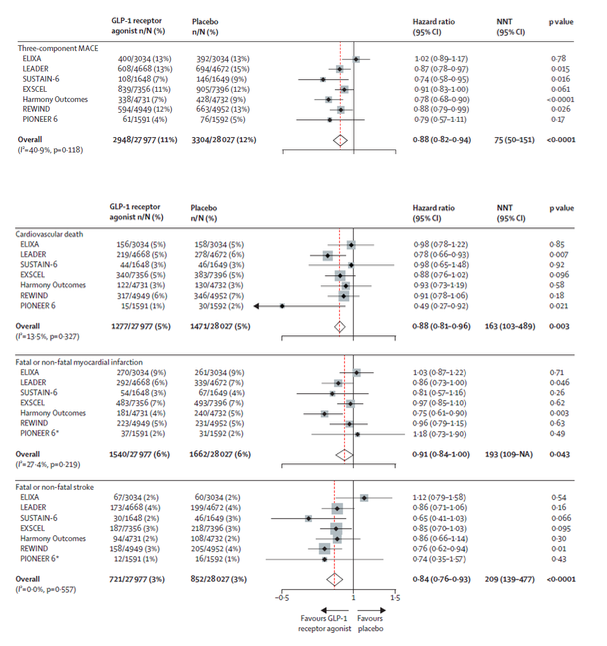
Les études de sécurité cardiovasculaire comparant GLP-1 RA et placebo ont démontré la neutralité cardiovasculaire du lixisénatide (GLP-1 RA d’action courte non commercialisé en France) dans l’essai ELIXA et de l’exénatide retard, (GLP-1 RA en une injection hebdomadaire) chez des patients à haut risque cardiovasculaire présentant ou non une maladie cardiovasculaire avérée dans l’étude EXSCEL.
Outre leur sécurité cardiovasculaire, d’autres GLP-1 RA d’action prolongée ont démontrée un bénéfice cardiovasculaire chez des diabétiques de type 2 à haut risque cardiovasculaire présentant le plus souvent une maladie cardiovasculaire avérée : C’est le cas du liraglutide dans l’étude LEADER, du dulaglutide dans l’étude REWIND et de l’albiglutide (non commercialisé en France) dans HARMONY-OUTCOMES, ainsi que du sémaglutide dans SUSTAIN-6 dans une analyse qui n’était toutefois pas pré-spécifiée.
Plus récemment, la forme orale du sémaglutide a fait la preuve de sa sécurité cardiovasculaire versus placebo dans PIONEER-6.
Il est à signaler que dans l’étude REWIND pour le dulaglutide, le bénéfice cardiovasculaire a été prouvé de manière statistiquement significative, alors même qu’il n’existait à l’inclusion « que » 31% des 9901 patients avec des pathologies cardiovasculaires avérées, les autres étant considérés comme à haut risque cardiovasculaire. Dans les autres études citées ci dessus, ce nombre était entre 71 et 100%. Ces résultats posent la question du bénéfice cardiovasculaire de la classe en prévention « primaire », et ont amené l’ADA EASD à proposer de privilégier le dulaglutide lorsqu’un GLP1_RA est prescrit à un patient à haut risque cardiovasculaire en prévention primaire (Cf ci-dessous).
Les résultats de toutes ces CVOTs concernant les GLP-1 RA sont détaillés dans la Partie 8, Chapitre D de la version longue de la prise de position de la SFD mise à jour en 2019, que je vous invite à consulter.
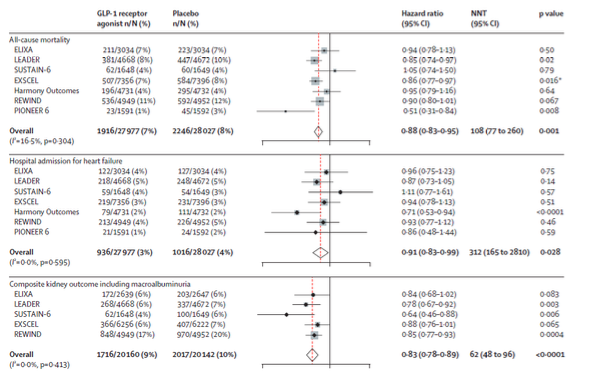
Une méta-analyse de ces sept études publiée par Kristensen dans le LANCET en août 2019 plaide pour l’existence d’un effet-classe des GLP-1 RA sur la protection cardiovasculaire chez les patients diabétiques de type 2 à très haut risque. Plusieurs de ces essais suggèrent aussi que les GLP-1 RA pourraient avoir un effet néphroprotecteur, essentiellement via une réduction de l’excrétion urinaire d’albumine plutôt que par une moindre progression vers l’insuffisance rénale terminale ou la mort d’origine rénale, et ceci est confirme dans cette méta analyse dont vous trouverez ci dessous les principaux résultats.
Les Gliflozines ou inhibiteurs du SGLT2 :
Les inhibiteurs des co-transporteurs sodium-glucose de type 2 (iSGLT2) ou gliflozines agissent en inhibant la réabsorption du glucose dans le tube proximal du néphron, ce qui entraîne une glycosurie forcée. Par ce mécanisme, ils abaissent la glycémie et réduisent les taux d’HbA1c de manière plus faible que les GLP1-RA (0,5 à 1%).
La réduction de la glucotoxicité améliore indirectement la fonction insulinosécrétoire de la cellule béta-pancréatique et réduit l’insulinorésistance périphérique.
L’importance de la glycosurie dépend du niveau de l’hyperglycémie et de la valeur du DFG. Le corollaire est que la baisse de l'HbA1c est d’autant plus marquée que le niveau de base est élevé alors que l'effet anti-hyperglycémiant diminue progressivement avec la dégradation de la fonction rénale. Ces produits ne sont d’ailleurs pas indiqués lorsque le DFG se situe en-dessous de 45 ml/min et doivent être interrompus si la valeur atteint le seuil de 30 ml/min.
Le mécanisme d’action des iSGLT2 est indépendant de la sécrétion résiduelle d’insuline ou de son action périphérique, ce qui explique qu’ils sont censés agir quels que soient la qualité de la fonction béta-cellulaire et le degré d’insulinorésistance. Ainsi, en l’absence d’altération significative du DFG, la plupart des patients diabétiques sont potentiellement répondeurs aux iSGLT2, sans perte d’effet à long terme.
De plus, l'inhibition de SGLT2 n’interfère ni sur la production de glucose endogène en réponse à l'hypoglycémie, ni sur la stimulation de la sécrétion d'insuline, ce qui explique l’absence de risque hypoglycémique sous iSGLT2, sauf lorsqu’ils sont associés à un sulfamide, un glinide ou à l’insuline.
Par ailleurs, les iSGLT2 créent une fuite calorique et permettent donc de réduire le poids (2-4 kg en moyenne). Ils exercent aussi un effet favorable modéré sur la pression artérielle du fait de l’augmentation de la natriurèse
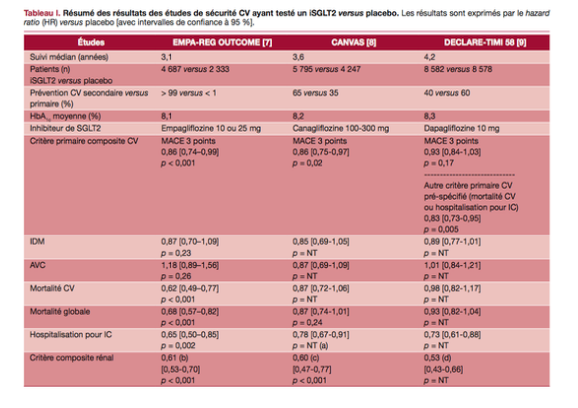
Les études d'événements cardiovasculaires menées avec les iSGLT2 retrouvent des résultats globalement homogènes, en faveur d'une cardio et d'une néphroprotection sans équivalent parmi les autres classes de traitements antidiabétiques.
Les résultats de ces grandes études, à savoir EMPA-REG OUTCOME avec l'empagliflozine, CANVAS et CREDENCE avec la canagliflozine, DECLARE-TIMI 58 et DAPA-HF avec la dapagliflozine, sont détaillés dans la Partie 8, Chapitres C, D et E de la prise de position de la SFD mise à jour en 2019.
En dépit de certaines discordances entre EMPA-REG OUTCOME, CANVAS et DECLARE-TIMI 58 (par exemple, effet significatif sur la mortalité retrouvé seulement dans EMPA-REG OUTCOME), une méta-analyse de ces trois essais plaide pour un effet-classe des iSGLT2 sur la protection cardiovasculaire uniquement pour les patients en prévention CV secondaire. Par contre, la réduction des hospitalisations pour insuffisance cardiaque et la protection rénale sont retrouvées que le patient soit en prévention CV secondaire ou non, y compris pour le patient non encore diagnostiqué insuffisant cardique.
De nombreuses grandes études d’observation ont confirmé les bénéfices cardiovasculaires et rénaux des iSGLT2 en conditions de vie réelle.
Les résultats de ces différentes études, dans la population totale et dans les différents sous groupes ont été repris dans le tableau ci dessous extrait de la prise de position de la SFD sur l’évaluation du rapport bénéfice risque des iSGLT2.
Les effets indésirables de ces nouvelles molécules sont à connaître :
Les infections mycotiques génitales sont augmentées d’un facteur 4 environ et représentent l’effet indésirable le plus répandu sous iSGLT2. Ces infections, plus fréquentes chez la femme surviennent surtout lors des premiers mois de traitement, sont généralement bénignes, facilement curables et rarement récurrentes.
Une discrète majoration du risque d’infection du tractus urinaire est retrouvée, de façon inconstante dans les études.
Les hypotensions (notamment orthostatiques) sont rares, et le plus souvent transitoires, lors de l’instauration du traitement. Elles sont cependant à surveiller chez des patients fragiles et/ou traités par diurétiques ou dans des conditions particulières favorisant une
hypovolémie.
Le risque d’acidocétose est majoré avec les iSGLT2 par rapport aux comparateurs et la présentation clinique est atypique car il s’agit volontiers d’une acidocétose dite euglycémique, caractérisée par l’absence d’hyperglycémie majeure.
L’incidence reste cependant très faible chez les patients diabétiques de type 2, ne survenant que dans des situations à risque (par exemple sepsis ou période post-chirurgicale immédiate) qui doivent faire interrompre le traitement, ou chez des patients très insulinopéniques et privés d’insuline.
En août 2018, la FDA a mis en garde vis-à-vis d’une possible majoration du risque de fasciite nécrosante périnéale (gangrène de Fournier).
Un risque accru d’amputations distales des membres inférieurs a été rapporté dans une seule étude avec le Canagliflozine. Ce sur-risque concernait des sujets avec antécédents d’amputation ou d’artériopathie périphérique. Ces résultats ont motivé des mises en garde de la FDA et de l’EMA (European Médicine Agency) dans le RCP des produits.
A ce jour (janvier 2020), les iSGLT2 sont commercialisés dans plus de 100 pays à travers le monde, mais toujours pas en France en dépit de l’autorisation de mise sur le marché qu’ils ont obtenue en 2014. Cependant, un nombre croissant de patients français sont traités par un iSGLT2 qu'ils se procurent dans les pays frontaliers.
La conclusion de la prise de position publiée par la société francophone du diabète en mars 2019 spécifiquement sur l’évaluation du rapport bénéfice/risque de cette classe thérapeutique est sans appel : « S’il est nécessaire de poursuivre une pharmacovigilance attentive dans des études de post-marketing au long cours, le rapport bénéfices/risques des iSGLT2 apparait aujourd’hui hautement favorable et la fréquence des effets indésirables rapportés ne devrait pas priver les patients français DT2 à haut risque CV ou rénal de cette nouvelle option thérapeutique. Une actualisation des recommandations françaises pour le traitement du DT2 est attendue. Comme cela a été́ fait dans de nombreux pays, elle devrait donner la place appropriée à cette classe thérapeutique pour les patients chez lesquels les bénéfices CV et rénaux sont clairement démontrés. La mise à disposition de cette classe thérapeutique aujourd’hui largement diffusée dans le monde est attendue avec impatience pour les patients diabétiques français. Les en priver serait consacrer une réelle perte de chance. »
Quel avenir pour nos recommandations ?
Les dernières recommandations en vigueur provenant de la HAS concernant la prise en charge médicamenteuse du diabète de type 2 datent de mars 2013.
Il s’agissait toujours d’une approche « gluco-centrée », ne prenant pas en compte le profil du patient et ses comorbidités pour les choix thérapeutiques. En effet, en cas d’échec des règles hygiéno-diététiques et de la metformine en monothérapie, la bi thérapie « imposée » au clinicien consiste en l’ajout d’un sulfamide hypoglycémiant pour obtenir l’objectif d’hémoglobine glyquée.
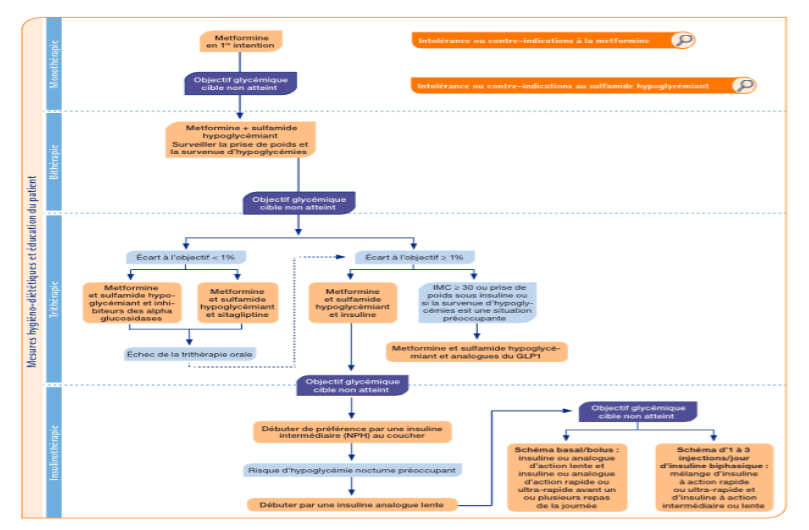
Dès 2017, la SFD remettait en cause ce postulat et laissait un plus large choix de bithérapie au clinicien en fonction du profil de son patient, de ses comorbidités, ainsi que du risque d’hypoglycémie inhérent à certaines thérapeutiques.
Dans le cas général (patient sans comorbidité majeure), il était suggéré une place préférentielle aux gliptines notamment du fait de leur effet neutre sur le poids, de l’absence de risque d’hypoglycémie, de leur neutralité cardiovasculaire prouvée et de l’existence d’association fixe avec la metformine.
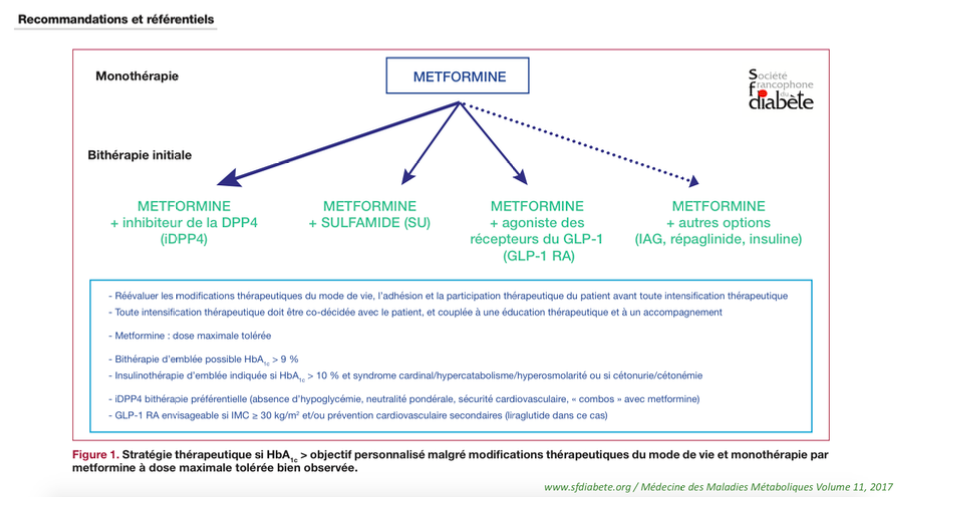
Depuis la parution des résultats des différentes CVOTs, l’approche n’ est plus exclusivement centrée sur le pouvoir des médicaments antidiabétiques à corriger l’hyperglycémie, leurs effets pondéraux, ou leur risque d’entrainer des hypoglycémies iatrogènes. De nouvelles priorités sont introduites avec une place plus importante au profil du patient et notamment la présence ou non d’une maladie cardiovasculaire athéromateuse, d’une insuffisance cardiaque ou d’une néphropathie.
Les recommandations communes de l’ADA (American Diabetes Association) et de l’EASD (European Association for the Study of Diabetes) ont ainsi, en 2018, pour la première fois proposé de privilégier les GLP1-RA et les iSGLT2 en bithérapie après échec de la metformine chez les patients en prévention cardiovasculaire secondaire, chez les patients insuffisants cardiaques ou porteurs d’une néphropathie (avec dans ces deux indications une préférence pour les iSGLT2).
Pour les patients n’ayant pas ces comorbidités cardiovasculaires ou rénales, il est tout de même possible de privilégier les GLP1-RA ou les iSGLT2 chez les patients obèses et chez les patients dont l’objectif est de diminuer le risque d’hypoglycémie (avec néanmoins la possibilité de privilégier les gliptines).
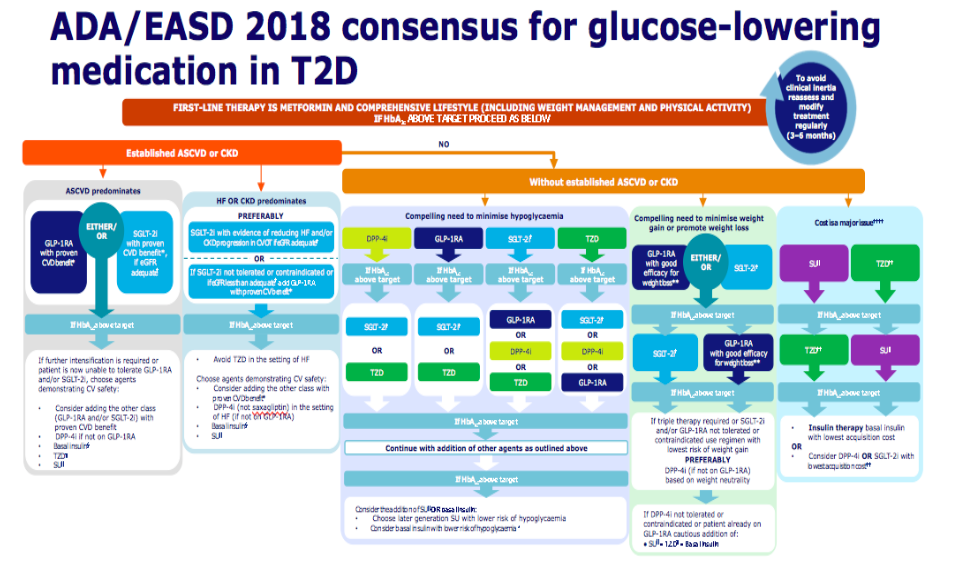
Suite aux résultats de l’étude REWIND avec le dulaglutide abordée plus haut et lors de la présentation orale, la mise à jour de ces recommandations en décembre 2019, propose d’élargir les préconisations de traitement par GLP1-RA aux patients à très haut risque cardiovasculaire, et plus seulement aux patients en prévention cardiovasculaire secondaire.

En France, et en dépit de l’absence de commercialisation effective des iSGLT2, la SFD a lors de la mise à jour de sa prise de position en décembre 2019 concernant la prise en charge médicamenteuse du diabète de type 2, également donné une place majeure à ces « nouveaux » traitements, en les privilégiant devant toutes les autres classes en association à la metformine chez les patients en prévention cardiovasculaire secondaire, porteur d’une insuffisance cardiaque ou d’une néphropathie.
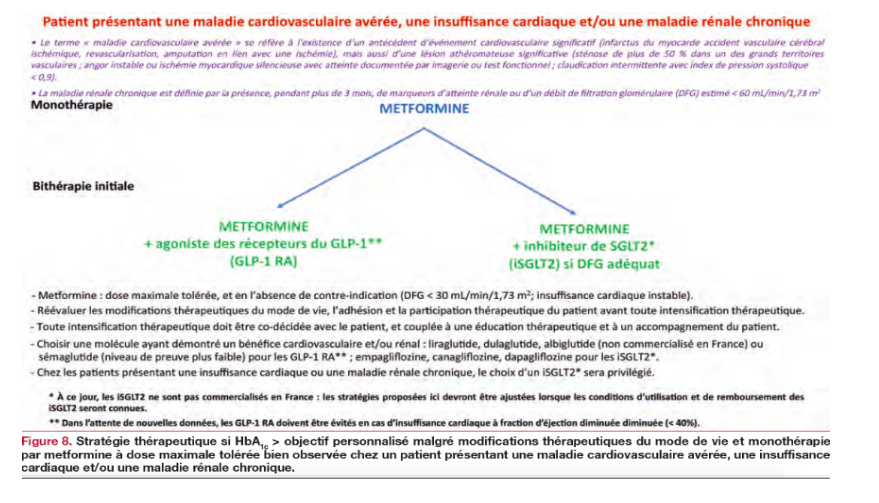
Les sociétés savantes de cardiologie, dans leurs dernières recommandations à l’ESC (European Society of Cardiology) vont plus vite et plus loin, en proposant même de privilégier lors de l’introduction d’un traitement antidiabétique ces classes thérapeutiques à toutes les autres, y compris la metformine, pour les patients en prévention cardiovasculaire secondaires ou à haut risque...
Cette attitude peut sembler excessive. A la différence du nombre de patients à traiter pour les patients en prévention CV secondaire, le nombre de patients à traiter pour éviter un événement dans les populations « seulement » à haut risque est élevé, et interroge légitimement sur l’efficience d’une stratégie thérapeutique basée sur une utilisation large de ces produits coûteux.
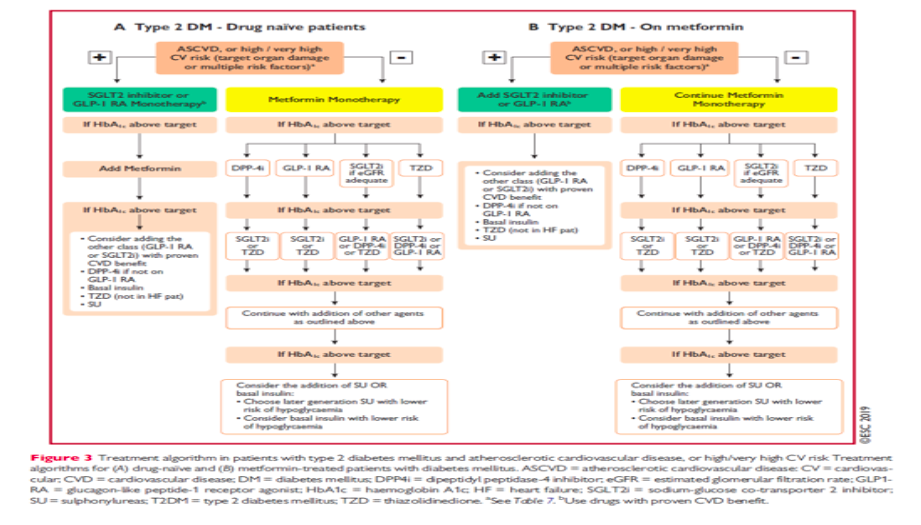
Les guidelines de l’ESC, confèrent par ailleurs aux gliflozines le plus haut niveau de preuve parmi les antidiabétiques pour le bénéfice concernant l’insuffisance cardiaque.

L’HAS a récemment publié un communiqué en rappelant son champ d’action, et en précisant que deux gliflozines ont l’AMM dans la prise en charge médicamenteuse du diabète de type 2 et que si ces molécules ne sont pas à disposition des patients français, c’est faute d’un accord sur le prix entre les laboratoires et le comité économique des produits de santé.
Néanmoins, au vue des dernières études, et notamment des résultats dans l’insuffisance cardiaque, si l’HAS est à nouveau saisie par les laboratoires pour rendre un avis, il n’est pas impossible que l’ASMR (Amélioration du service médical rendu) donnée à ces traitements soient plus important et donc que les choses puissent évoluer...
Conclusion :
Les études à visée cardiovasculaire (CVOTs) portant sur des sujets atteints de DT2 ont été menées sur l’ensemble des nouveaux antidiabétiques, oraux comme injectables.
De celles qui ont concerné les iDPP4, on retient leur sécurité CV, sans supériorité versus placebo. Celles portant sur les GLP1-RA et les iSGLT2 ont, au contraire, apporté des résultats totalement inédits jusqu’alors.
Malgré un certain degré d’hétérogénéité dans les études, il semble exister un effet classe concernant les GLP1-RA dans leur bénéfice CV chez les patients en prévention cardiovasculaire secondaire ou à très haut risque.
Les iSGLT2 ont eux aussi montré une réduction des événements CV majeurs en prévention secondaire, mais diminuent tous également de manière homogène, les hospitalisations pour insuffisance cardiaque, et la dégradation de la fonction rénale.
Toutes ces données ont influencé et bouleversé les nouvelles stratégies de prise en charge de l’hyperglycémie chez les patients diabétiques de type 2 dans le consensus ADA EASD et dans la prise de position de la société francophone du diabète (SFD) mise à jour en décembre 2019.
Il semblerait désormais raisonnable de reconsidérer les recommandations françaises de la HAS et la mise à disposition des iSGLT2 pour les patients français.
Bibliographie principale :
- Management of hyperglycemia in type 2 diabetes : Position of the Francophone Diabetes Society – 2019
- Prise de position de la Société Francophone du Diabète (SFD) : évaluation du rapport bénéfices-risques des inhibiteurs de SGLT2 ; Médecine des maladies Métaboliques - Mars 2019 - Vol. 13 - N°2
- Darmon P, Bauduceau B, Bordier L et al, pour la Société Francophone du Diabète (SFD). Prise de position de la Société Francophone du Diabète (SFD) sur la prise en charge médicamenteuse de l’hyperglycémie du patient diabétique de type 2. Médecine des Maladies Métaboliques2017;11:577-93
- ADA EASD Consensus for glucose lowering medication in T2D2018, Davies MJ et al. Diabetologia & Diabetes Care, 2018, Oct 4-
- ADA EASD Consensus for glucose lowering medication in T2D update 2019, Buse et al. Diabetologia 2019
- Cosentino F. et al. 2019 ESC Guidelines European Heart Journal, ehz486, 31 août 2019.
- Recommandation de bonne pratique de la Haute Autorité de Santé (HAS). Stratégie médicamenteuse du contrôle glycémique du diabète de type 2. Janvier 2013
Articles cités :
Gliptines :
- Green JB, Bethel MA, Armstrong PW et al. TECOS Study Group. Effect of sitagliptin on cardiovascular outcomes in type 2 diabetes. N Engl J Med 2015;373:232-42
- Scirica BM, Bhatt DL, Braunwald E et al. SAVOR-TIMI 53 Steering Committee and Investigation. Saxagliptin and cardiovascular outcomes in patients with type 2 diabetes mellitus. N Engl J Med 2013;369: 1317-26
- White WB, Cannon CP, Heller SR et al. EXAMINE Investigators. Alogliptin after acute coronary syndrome in patients with type 2 diabetes. N Engl J Med 2013;369:1327-35
GLP1-RA :
- Pfeffer MA, Claggett B, Diaz R et al; for the ELIXA Investigators. Lixisenatide in patients with type 2 diabetes and acute coronary syndrome. N Engl J Med 2015;373:2247-57
- Holman RR, Bethel A, Mentz RJ; for the EXSCEL Study Group. Effects of once-weekly exenatide on cardiovascular outcomes in type 2 diabetes. N Engl J Med 2017;377:1228-39
- Marso SP, Daniels GH, Brown-Frandsen K et al; for the LEADER Steering Committee on behalf of the LEADER Trial Investigators. Liraglutide and Cardiovascular Outcomes in Type 2 Diabetes. N Engl J Med 2016;375:311-22
- Hernandez AF, Green JB, Janmohamed S et al; for the Harmony Outcomes committees and investigaors. Albiglutide and cardiovascular outcomes in patients with type 2 diabetes and cardiovascular disease (Harmony Outcomes): a double-blind, randomised placebo-controlled trial. Lancet 2018;392:1519-29
- Husain M, Birkenfeld AL, Donsmark M et al; for the PIONEER-6 Investigators. Oral semaglutide and cardiovascular outcomes in patients with type 2 diabetes. N Engl J Med 2019;381:841-51
- Marso SP, Bain SC, Consoli A et al; for the SUSTAIN-6 Investigators. Semaglutide and Cardiovascular Outcomes in Patients with Type 2 Diabetes. N Engl J Med 2016;375:1834-44
- Gerstein HC, Colhoun HM, Dagenais GR et al ; for the REWIND Investigators. Dulaglutide and cardiovascular outcomes in type 2 diabetes (REWIND): a double-blind, randomised placebocontrolled trial. Lancet 2019;394:121-30
- Kristensen SL, Rorth R, Jhund PS et al. Cardiovascular, mortality, and kidney outcomes with GLP-1 receptor agonists in patients with type 2 diabetes: a systematic review and metaanalysis of cardiovascul outcome trials. Lancet Diabetes Endocrinol 2019 Aug 14. pii: S2213- 8587(19)30249-9. doi: 10.1016/S2213-8587(19)30249-9. [Epub ahead of print]
iSGLT2 :
- Zinman B, Wanner C, Lachin JM et al; for the EMPA-REG OUTCOME Investigators. Empagliflozin, cardiovascular outcomes, and mortality in type 2 diabetes. N Engl J Med 2015;373:2117-28
- Neal B, Perkovic V, Mahaffey KW et al; for the CANVAS Program Collaborative Group. Canagliflozin and cardiovascular and renal events in type 2 diabetes. N Engl J Med 2017;377:644-57
- Perkovic V, Jardine MJ, Neal B et al;f or the CREDENCE Trial Investigators. Canagliflozin and renal outcomes in type 2 diabetes and nephropathy. N Engl J Med 2019;380:2295-2306
- Wiviott SD, Raz I, Bonaca MP et al; for the DECLARE-TIMI 58 Investigators. Dapagliflozin and cardiovascular outcomes in type 2 diabetes. N Engl J Med 2019;380:347-57
- McMurray JJV, Solomon SD, Inzucchi SE et al; for the DAPA-HF Trials Committees and Investigators. Dapagliflozin in patients with heart failure and reduced ejection fraction. N Engl J Med September 19, 2019. doi:10.1056/NEJMoa1911303
- Zelniker TA, Wiviott SD, Raz I et al. SGLT2 inhibitors for primary and secondary prevention of cardiovascular and renal outcomes in type 2 diabetes: a systematic review and meta-analysis of cardiovascular outcome trials. Lancet 2019;393:31-9