Alimentation du nouveau-né et du nourrisson
Alimentation du nouveau-né et du nourrisson
Le retour au bon sens
Docteur Hubert Ythier
Pédiatrie Enfants et adolescents Centre hospitalier Roubaix
Formathon Marcq en Baroeul 19 Mars 2016
L’alimentation du nourrisson est une source inépuisable de questions posées par les parents à leur médecin mais aussi une source de perplexité pour celui-ci devant les changements rapides et parfois contradictoires des recommandations faites par les « spécialistes » de la nutrition.
Ce colloque permet de faire le point sur les dernières recommandations pour l’alimentation des nouveau-nés et des nourrissons en 2016. Leur simplification signera-t-elle le « retour au bon sens » souhaité par les médecins et par les parents ?
Le lait maternel
« Le lait de femme ne ressemble à aucun autre. On peut corriger, modifier le lait de vache. On ne peut pas l’humaniser » Robert Debré in Quelques vérités premières (ou soi-disant telles) sur les maladies des enfants. 1938 Masson
L’allaitement maternel protège le bébé des maladies infectieuses et de la malnutrition dues à l’eau contaminée et à la dilution exagérée des laits de substitution dans les pays en développement.
De nombreuses études ont aussi confirmé l’effet bénéfique de l’allaitement pour le bébé par :
- • la réduction de la mortalité infantile
- • la diminution de la fréquence des otites moyennes aigues
- • la réduction du risque d’obésité, d’asthme, de malocclusion buccale
- • l’amélioration du développement psychomoteur et intellectuel.
De plus, l’allaitement est aussi bénéfique pour la mère en réduisant la survenue :
- • des cancers du sein et de l’ovaire
- • du diabète de type 2
- • de la dépression du post-partum.
Enfin, l’allaitement crée une relation particulière entre la mère et son bébé : il constitue un élément majeur de la relation mère-enfant (Siksou J. cité par D. Turck). Il favorise l’attachement et facilite le maternage (Leche League).
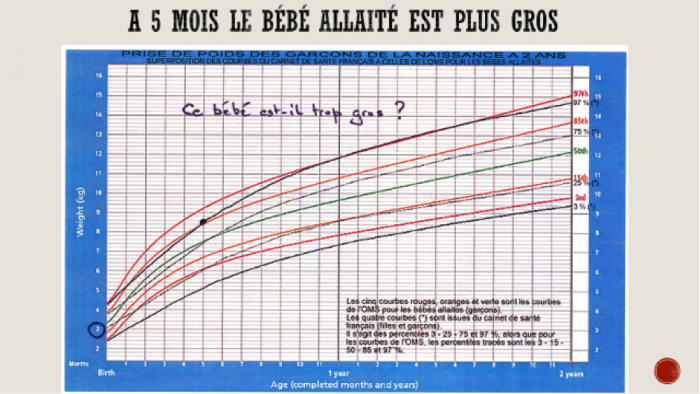
L’adoption des courbes de l’OMS (standards OMS) conduirait à une augmentation des enfants de petite taille à tout âge et des enfants en surpoids à partir de 6 mois : à l’âge d’un an, le poids des enfants allaités est inférieur de 600 grammes à celui des enfants nourris au biberon.
Les laits pour nourrissons (préparations pour nourrissons PPN et laits de suite LS)
- 1. Laits pour nourrissons « bien portants »
- • Laits 1er âge jusqu’à 6 mois
- • Laits 2ème âge jusqu’à 1 an
- • Les laits « de croissance » jusqu’à 3 ans ont-ils un intérêt ?
Ces laits sont enrichis en fer et en acides gras polyinsaturés (graisses d’origine végétale), nutriments indispensables à la croissance et au développement de l’enfant.
Le coût des laits de croissance est un motif d’arrêt précoce ou de non-utilisation chez des enfants particulièrement à risque de carence en fer.
- 2. Le lait de vache ?
- • Le lait de vache est trop riche en protéines, en sel, pauvre en fer et acides gras essentiels, en Vitamine D
- • Si le lait de vache est moins cher, les laits « de croissance » ont l’avantage de couvrir de façon simple les besoins en fer et en en acides gras essentiels.
500 ml de lait « croissance » /jour = 500 ml de lait entier + 2 cuillères à café d’huile de tournesol/jour + 50 grammes de boudin ou de foie 1 à 2 fois/semaine
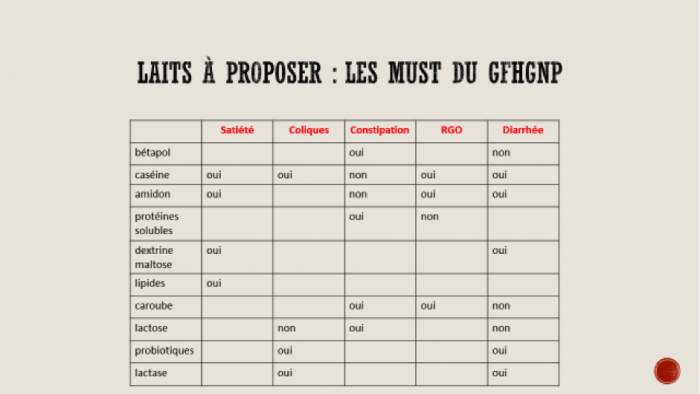
Laits pour indications médicales : quelle est leur place ? Recommandations des groupes français GFHGNP et européen EPSGHAN de gastroentérologie pédiatriques
-
- • Laits HA : ces laits ont subi une hydrolyse partielle des protéines, ce qui diminue le risque de sensibilisation < 6 mois. Ils sont proposés s’il existe un terrain allergique familial chez 1 des 2 parents ou 1 membre de la fratrie.
Ces laits sont peu satiétogènes. Un lait HA est enrichi en amidon, ce qui améliore la satiété (Guigoz HA).
- • Laits pour RGO : il existe des laits épaissis par de l’amidon plutôt constipant, de la caroube plutôt laxative et parfois responsable de sensibilisation (syndrome d’entérocolite induite par les protéines alimentaires SEIPA), par de la caséine. On peut aussi épaissir le lait lors de sa préparation avec du Gumilk (caroube), de la Gélopectose (pectine), du MagicMix (amidon). D’après leur composition, 2 laits sont « primés » par le GFHGNP : le Nutriben AR 1 et le Milumel AR1.
- • Laits pour diarrhée/ allergie aux protéines du lait de vache
En cas de diarrhée chez l’enfant allaité, il est conseillé de poursuivre l’allaitement.
Chez l’enfant au biberon, il n’est plus conseillé de retarder la réalimentation ni de proposer un lait « spécial ».
L’intolérance au lactose post-diarrhée est rare ; elle doit être évoquée devant une diarrhée qui se prolonge plus de 15 jours avec un siège abimé par des selles très acides. Laits proposés : OLAC°, DIARGAL°, Al110°.
L’allergie aux protéines du lait de vache APLV est fréquente et peut se manifester selon son mécanisme et selon l’âge par des signes très divers, essentiellement digestifs mais aussi cutanés et staturopondéraux. Après réalisation des tests diagnostiques, l’épreuve d’exclusion est réalisée avec des hydrolysats soit de protéines du lait, soit de riz. Les préparations à base de soja ne sont plus recommandées. Les laits hypoallergéniques HA n’ont pas leur place pour les APLV. En cas d’APLV, il faut mettre en place un régime excluant non seulement le lait de vache mais également les fromages, crème et beurre ainsi que les laits de chèvre et de brebis (recommandations ESPGHAN 2014).
Les hydrolysats de caséine proposés sont NUTRAMIGEN LGG°, PREGESTIMIL°, ALLERNOVA°. Les hydrolysats de lactosérum sont le PEPTIJUNIOR°, le Galliagène°. Les hydrolysats de riz sont le NOVALAC Riz° et le MODILAC Riz° (les must du GFHGNP).
- • Les laits proposés pour la constipation
- • Quel est l’intérêt des préparations pour nourrissons dénommées « en relais de l’allaitement maternel » ou lait « relais » : selon le Comité de Nutrition de la Société Française de Pédiatrie Archives de Pédiatrie (mis en ligne le 06/11/2015), ces PPN « ne répondent à aucun besoin nutritionnel particulier scientifiquement défini ». De plus, leur prix est plus élevé que celui des PPN classiques. La suppression de ces Laits Relais permettrait de réduire la gamme des PPN sur le marché (148).
- 1. Les boissons végétales ne doivent pas être utilisées chez le nourrisson en substitution du lait (communiqué de l’ANSES du 14/03/2013)
L’ANSES rapporte 13 cas de complications graves survenues chez des nourrissons nourris exclusivement avec des jus de soja, riz, châtaignes, amandes. Parmi ces complications relevons des tableaux de malnutrition protéinoénergétique majeure avec hypoprotidémie et œdèmes (kwashiorkor), un état de mal convulsif hypocalcémique, des arrêts de croissance pondérale et surtout un décès.
- 1. On trouve actuellement plus de 200 boissons végétales (Björg°, SojaSun°…) sur le marché français en 2011 à base de légumineuses, d’oléagineux, de céréales ou de mélanges : le soja est le plus représenté, mais on trouve également des amandes, noix et noisettes, blé, avoine, sarrasin, riz, quinoa, châtaignes…et aussi du lait de chèvre, d’ânesse, de brebis, de jument…
- 2. 1 famille française sur 10 en consomme !
- 3. Ces produits sont totalement inadaptés à l’alimentation des nourrissons, avec des apports énergétiques, protéiques, lipidiques, sodés et calciques et la présence de polluants ayant des effets d’interrupteurs hormonaux (phytooestrogènes du soja). « Les boissons autres que le lait maternel et les laits infantiles 1et et 2ème âge ne couvrent pas les besoins nutritionnels très spécifiques des nourrissons de la naissance à 1 an. » ANSES 2013
- 4. Les nourrissons ne doivent pas recevoir de miel avant 1 an : il s’agit de la seule cause alimentaire du botulisme infantile, maladie grave et potentiellement mortelle.
La diversification
Dans les pays industriels, la diversification est définie par l’introduction d’aliments solides chez un enfant allaité ou recevant une préparation pour nourrissons. Pour l’OMS, la diversification est définie par l’introduction de tout aliment autre que le lait maternel.La diversification alimentaire du nourrisson doit lui permettre :
- • la découverte de nouveaux goûts et parfums, couleurs et consistance parmi les aliments proposés,
- • un équilibre alimentaire agréable et convivial (en famille),
- • le respect des rythmes d’apprentissage propres à chaque enfant.
De plus en plus précoce au XXème siècle, la diversification passe de 6 mois avant la 2ème Guerre Mondiale à 3 mois dans les années 60-70.
En 2015, l’amélioration des laits infantiles permet de retarder la diversification jusque 6 mois. « La diversification ne doit pas être commencée avant l’âge de 4 mois, en raison du risque d’allergie, mais pas après 6 mois, car le lait maternel ou les préparations pour nourrissons ne permettent plus de répondre à eux seuls aux besoins nutritionnels et au développement du nourrisson » Comité de Nutrition de la Société Française de Pédiatrie 2015.
Aucun argument ne justifie par ailleurs une diversification après 6 mois. L’introduction retardée des aliments n’a aucun effet sur la prévention des allergies. Elle peut même être responsable d’eczéma, de rhinite allergique, d’asthme, de sensibilisations voire d’allergies alimentaires.
- 1. En pratique, comment faire (recommandations EPSGHAN 2014) :
- • privilégier l’allaitement maternel
- • à défaut préparations pour nourrissons avant 6 mois,
- • préparations de suite entre 6 et 12 mois,
- • lait de croissance de 12 à 36 mois
. 2. Limiter les apports en sel (qui favorise l’apparition d’une hypertension artérielle future) et en sucres (prévention des caries)
. 3. Introduction des légumes
A partir de 4 mois au repas de midi : carotte, courgette, blanc de poireau, haricots verts, potiron, artichaut, épinard par exemple.
. 4. Introduction des féculents dans le même temps
Riz ou pomme de terre, dans la proportion d’1/3 de féculents et 2/3 de légumes.- 5. Introduction des fruits
Les fruits cuits peuvent être proposés à partir de 4 mois (pomme, poire, banane) sous forme de compote mixée à midi ou au goûter
Fruits et légumes doivent être mixés entre 4 et 8 mois, écrasés entre 8 et 12 mois, en morceaux après 12 mois. Les fruits peuvent être donnés crus à condition d’être bien mixés au début.
- 6. Viandes, poissons et œufs
Introduire viandes, poisson et œufs à partir de 5 mois (viandes blanches, bœuf et œuf sont mélangés à la purée de légumes à midi).
Toutes les viandes peuvent être introduites, à condition qu’elles soient bien mixées.
Les œufs doivent être durs au début et consommés entiers, avec blanc et jaune mélangés.
Les aliments carnés apportent les quantités recommandées de fer et de zinc.
. 7. Le gluten
Introduire le gluten progressivement à partir de 4 mois et avant 7 mois.
Pour démarrer, une cuillère à soupe de céréales contenant du gluten dans au moins un biberon. Chez l’enfant allaité, il est possible de mettre deux cuillères à soupe de semoule, de Floraline ou de chapelure dans la purée.
Les supplémentations en vitamines, minéraux et oligo-éléments
- 1. La vitamine D est indispensable.
Il faut préciser les risques de carence grave pour le nourrisson :
- • Mère carencée
- • Grossesses rapprochées
- • Prématurité
- • Population précarisée
Il faut rechercher des signes cliniques de rachitisme précoce (craniotabès) et d’hypocalcémie.
Recommandations Comité de Nutrition Société Française de Pédiatrie 2012 :
- • En l’absence de risque particulier
Femme enceinte 80 000 à 100 000 U début du 7ème mois
Bébé allaité 1000 à 1200 U/jour
Bébé au lait infantile 600 à 800 U/jour
Bébé au lait de vache 1000 à 1200 U/jour
18 mois à 5 ans 80 000 à 100 000 U en Novembre et Février
- • Populations à risque particulier
Prématurité
Forte pigmentation cutanée
Malabsorption, cholestase, syndrome néphrotique, insuffisance rénale
Rifampicine, phénytoïne
- 2. La vitamine K chez l’enfant exclusivement allaité
Le schéma posologique a été modifié et simplifié (ANSM 19/09/2014). L’enfant à terme, en bonne santé, au sein doit recevoir 3 doses au cours du premier mois :
- • 2 mg à la naissance
- • 2 mg entre le 4ème et le 7ème jour
- • 2 mg à 1 mois.
- 3. Le Fer
Carence la plus fréquente, elle toucherait entre 5 et 15 % des nourrissons dans les pays industrialisés. La carence en fer, outre ses effets sur l’hématopoïèse, intervient dans le développement psychomoteur et dans l’immunité anti-infectieuse.
Les besoins en fer sont évalués à 7 mg/jour entre 6 mois et 9 ans. 500 ml de lait de croissance apportent entre 4 et 8 mg de fer alors que le lait de vache n’apporte que 0,3 mg/500 ml. 20 grammes de boudin apportent 5 mg de fer.
- 4. Le Fluor : rien de nouveau depuis les recommandations AFSSAPS 2008
Le Fluor a un effet local plus que systémique.
- • < 6 mois : pas de supplémentation
- • > 6 mois : supplémentation selon le risque carieux évalué d’après l’alimentation, l’hygiène buccodentaire, le niveau socio-économique et les antécédents carieux familiaux.
Si risque réduit : brossage fluoré
Si risque élevé : apport oral (eau de boisson, sel fluoré ou Fluor 0,05 mg/kg/jour et brossage des dents dentifrice fluoré 500 ppm< 3 ans, 100-1500 ppm >6 ans, topique fluoré
Teneur en Fluor des eaux Métropole lilloise :
Bondues 0, 12 mg/l
Roubaix 0,66 mg/l
Lille 0,26 à 0,34 mg/l
Orchies 0,33 à 1, 53 mg/l
Eaux minérales et de source :
Evian 0,12 mg/l
Saint Amand 2,1 mg/L
Eau de source Saint Léger 1,06 mg/l
- 5. La vitamine B 12
La vitamine B 12 est exclusivement fournie par des aliments d’origine animale.
« Les femmes enceintes ou allaitantes ayant une alimentation de type végétalien ou végane doivent être supplémentées en Vitamine B 12 » ANSES 2013.
Messages à emporter :
- 1. Le lait maternel est le meilleur « Breast is best »
- 2. Les laits infantiles sont adaptés à chaque âge ; le lait de croissance couvre les besoins en fer.
- 3. La diversification doit être débutée entre 4 et 6 mois
- 4. Les vitamines indispensables : vitamine D chez tous les enfants jusqu’à 5 ans, vitamine K en trois prises chez l’enfant au sein.
Références:
Acta Paediatrica 2015, 104 (Suppl.467): 1-134 Special issue : Impact of Breastfeeding on Maternal and Child Health onlinelibrary.wiley.com/doi/10.1111/apa.2015.104.issue-S467/issuetoc
Courbes de croissance des enfants allaités(OMS) téléchargeables sur www.who.int/childgrowth/standards/fr/index.html
Comité de nutrition SFP. Recommandations publiées dans Archives de Pédiatrie, en ligne :
1. Allaitement maternel : les bénéfices pour la santé de l’enfant et de sa mère Comité de Nutrition de la Société Française de Pédiatrie (D. Turck Coordonnateur) Arch. Pédiatr. 2013; 20: S29-S48
2. Bocquet A. et al. Les préparations pour nourrissons dénommées « en relais de l’allaitement » sont-elles utiles ? Arch. Pédiatr. 2015, 22: 1213-1216
3. Diversification alimentaire : évolution des concepts et recommandations Comité de Nutrition de la Société Française de Pédiatrie (D.Turck Coordinateur) Arch. Pédiatr. 2015; 22 :457-460
4. Vitamine D : une vitamine toujours d’actualité chez l’enfant et l’adolescent Comité de Nutrition de la Société Française de Pédiatrie (D. Turck Coordonnateur) Arch. Pédiatr. 2012; 19: 316-328
Ghisolfi J. et al. Lait de vache ou lait de croissance, quel lait recommander pour les enfants en bas âge ? Arch. Pédiatr., 2011 ; 18 :355-8
Mouterde O. Diagnostic et prévention de la carence en fer chez le nourrisson et le jeune enfant. Synthèse et commentaires des recommandations de l’Académie américaine de pédiatrie. Médecine et Enfance 2012 ; 32(2) : 52-4
Vitamine K1 Roche° 2mg/0,2ml Nourrisson solution buvable et injectable. Modification du schéma posologique. ANSM 2014 ansm.sante.f
Utilisation du Fluor dans la prévention de la carie dentaire avant l’âge de 18 ans AFSSAPS 2008www.has-sante.fr/portail/jcms/c_991247/strategies-de-prevention-de-la-carie-dentaire
ANSES 14/03/2013 anses.fr