Raconte moi l'épaule.
Raconte moi l’Epaule…
Examen clinique, Indications et Techniques chirurgicales actuelles
Docteur Charles-Edouard Thélu
Le secteur de la santé évolue de manière permanente et les médecins trouvent donc la nécessité de se former de manière continue (Loi JUPPE, 1995), d’où la naissance et l’utilité du « Formathon ». De plus, la société actuelle, la demande du patient d’une prise en charge optimale et les technologies évoluent également continuellement (prothèse, matériau bio résorbable, vidéochirurgie….), ce qui implique une expertise et une habitude du praticien engendrant en chirurgie orthopédique le phénomène « d’hyperspécialisation » articulaire. Ceci est d’autant plus vrai pour le « complexe » de l’Epaule qui de part son anatomie, sa biomécanique et la sollicitation quotidienne en font le segment ostéo-articulaire du corps humain le plus difficile à prendre en charge dans son ensemble.
Ainsi, l’essentiel est comme toute médecine d’établir en premier lieu un diagnostic précis grâce à l’interrogatoire, l’examen clinique et le bilan d’imagerie. Ensuite, d’expliquer au patient l’état exact des symptômes et des lésions anatomiques et enfin de l’orienter vers la meilleure des prises en charge qu’elle soit médicale (infiltration par le rhumatologue, rééducation par le kinésithérapeute, auto rééducation…) ou chirurgicale (arthroscopie, ciel ouvert…) si le traitement conservateur est un échec ou en cas de critères opératoires évidents d’emblée.
L’objet de cette présentation n’est donc pas bien entendu d’apprendre le métier de spécialiste (et non chirurgien…) de l’Epaule mais bien de transmettre des messages avec des mots simples, de manière explicite et conviviale, que ce soit sur l’examen clinique, les indications et les techniques chirurgicales actuellement utilisées.
Bonne lecture !
1. Généralités cliniques et chirurgicales
Pourquoi le « Complexe » de l’épaule…?
De part son anatomie faisant intervenir 4 articulations différentes (gléno-humérale, acromio-claviculaire, scapulo-thoracique, sterno-claviculaires), il s’agit d’un segment de membre difficile à examiner. De plus, la biomécanique de la coiffe des rotateurs pouvant être comparée aux rênes d’un cheval (muscles qui s’insèrent sur l’omoplate, se terminant par des tendons sur la tête humérale qui en se contractant initient un mouvement spécifique) est atypique. Enfin, il s’agit d’articulations qui font intervenir à la fois des parties molles (muscles, tendons, ligaments, fibrocartilage…) et des parties dures (os, cartilage…) ce qui nécessite d’étudier le problème dans sa globalité. En effet, il suffit d’un grain de sable dans cette mécanique pour provoquer un symptôme clinique à type de douleur, raideur, paralysie, impotence, instabilité, perte de force…
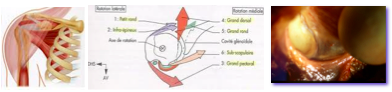
Quand proposer une intervention chirurgicale ?
Il s’agit dans la plupart des cas d’une chirurgie fonctionnelle , c’est à dire non urgente et non vitale. On opère des patients et non des images… Deux questions sont majeures lors de l’interrogatoire : l’EVA (douleur ressentie par le patient, de 1 à 10) et le SSV (Subjective Shoulder Value, 0 à 100%). La marge de progression du patient après l’intervention est directement liée à la satisfaction du patient. Néanmoins, l’espérance de vie et la demande fonctionnelle des patients qui augmentent sont bien entendu à prendre en compte dans la décision finale.

Informations au patient.
Si le patient demande des informations relatives à son opération, il faut prévoir de manière générale 1 à 2 nuits d’hospitalisations, 4 à 6 semaines d’immobilisation relative (pendulaire, gestes de la vie quotidienne autorisés, conduite interdite…) et 3 à 6 mois de rééducation dans les suites. Cette rééducation se fera préférentiellement dans un cabinet libéral chez un praticien sérieux, consciencieux, motivé et proche du domicile. 3 séances par semaines de 30 minutes seront conseillées durant les 2 à 3 premiers mois, selon un protocole bien établi, avec une collaboration étroite kinésithérapeute-médecin-chirurgien pour éviter tout problème et gérer un patient raide, douloureux, en retard ou en avance dans sa rééducation…

2. La coiffe des rotateurs
L’examen clinique.
Les 4 muscles principaux sont le Supra-Spinatus (Sus-Epineux), l’Infra-Spinatus (Sous-Epineux), le Sub-Scapularis (Sous-Scapulaire) et le Long Biceps. Chacun exerce une action spécifique de mouvement et en cas de rupture on observe un déficit de force et/ou d’amplitude.
Le Sus-Epineux (Test de Jobe) = Perte de l’ABDUCTION
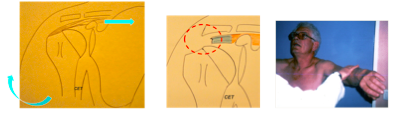
Une douleur isolée témoigne d’une inflammation tendineuse isolée (tendinopathie), une perte de force est en faveur d’une lésion transfixiante.
Le Sous-Epineux = Perte de la ROTATION EXTERNE
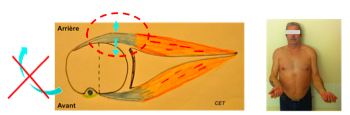
La manœuvre recherche un déficit de rotation externe (RE négative comme ci-dessus, épaule D) ou une perte de force bras en rotation externe.
Le Sous-Scapulaire = Hyper ROTATION EXTERNE
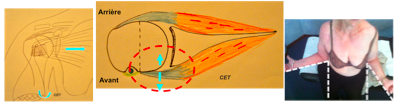
La manœuvre recherche un excès de rotation interne (RI excessive comme ci-dessus, épaule D) ou une perte de force bras en rotation interne.
Le long biceps = Douleur antérieure, irradiante dans le bras

Le conflit antéro-supérieur chronique ou un traumatisme provoquent une ténosynovite et une subluxation du tendon à la partie haute de sa gouttière. Comme une corde coulissant à côté de sa poulie, cela engendre une douleur à la face antérieure de l’épaule irradiante dans l’ensemble du bras. La manœuvre recherche une douleur à la palpation en regard de la gouttière bicipitale.
Les ruptures ou « usures » tendineuses
Le conflit antéro-supérieur ou conflit de NEER correspond à un contact chornique inaproprié entre la face inférieure de l’acromion et le bord superficiel tendineux. Le stade débutant entraine une inflammation de la bourse sous-acromiale (bursite), le deuxième stade est celui d’une inflammation tendineuse avec fragilisation et hétérogénicité (tendinopathie). Ensuite, on observe le stage de rupture partielle, profonde ou superficielle, et enfin le stade de rupture transfixiante.
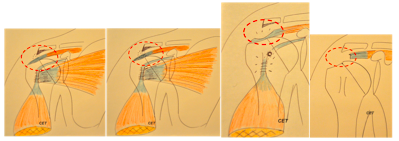
1- Bursite, 2- Tendinite, 3- Rupture partielle, 4- Rupture transfixiante
La réparation chirurgicale
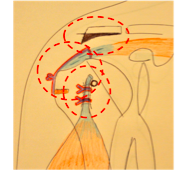
Il s’agit d’une arthroscopie (vidéo-chirurgie) avec pour objectif de supprimer l’agent vulnérant, l’acromion, en régularisant avec une fraise motorisée le bord antéro-externe (=Acromioplastie). Ensuite, le chirurgien replace le tendon à sa position d’origine sur le trochiter avec un système d’ancrage relié à des sutures renforcées (= Suture Tendineuse) et enfin de replacer le tendon du long biceps dans sa gouttière à l’aide d’une ancre ou d’une vis d’interférence (= Ténotomie ou Ténodèse).
3. Les prothèses articulaires gléno-humérales
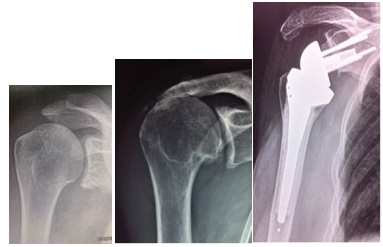
Les prothèses d’épaule ont été développées à la fin des années 1990 et le recul des différentes études scientifiques témoigne d’un durée de vie de plus de 20 ans avec des bénéfices cliniques et radiologiques (indolence, mobilité, stabilité, force…) durables dans le temps. Il existe 2 types principaux, la prothèse « Anatomique » et la prothèse « Inversée ».
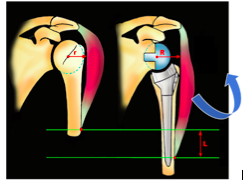
La prothèse Anatomique
Cette prothèse est indiquée dans le cadre de douleur et de raideur secondaires à une omarthrose centrée, avec une coiffe des rotateurs saine. Les 2 objectifs principaux pour le chirurgien sont de restaurer à la fois une indolence et des mobilités actives et passives normales. Pour cela, un implant huméral (métal) et glénoïdien (polyéthylène) sont mis en place, afin de restaurer une anatomie la plus normale possible.
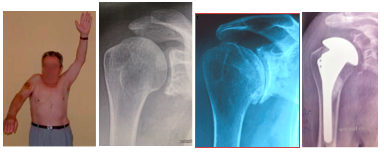
La prothèse Inversée
Cette prothèse est indiquée dans le cadre de douleurs et surtout de perte de l’élévation antérieure active (épaule pseudo-paralytique) secondaires à une omarthrose excentrée, avec une rupture massive et dégénérative non réparable de la coiffe des rotateurs. Les 2 objectifs principaux pour le chirurgien sont de restaurer à la fois une indolence et une élévation antérieure active. Pour cela, un implant huméral et glénoïdien sont mis en place, en inversant le centre de rotation de l’articulation pour que le seul muscle restant valable qui est le muscle deltoïde puisse élever le bras en se contractant.
4. L’instabilité gléno-humérale chronique
Physiopathologie
L’articulation gléno-humérale est l’articulation du corps humain la plus mobile mais aussi la plus instable… En effet, la stabilité n’est pas assurée par des parois osseuses, comme la tête fémorale dans le bassin, mais par des parties molles (bourrelet glénoïdien, ligaments gléno-huméral moyen et inférieur). De plus, il est possible de comparer cette articulation à une balle de golf sur un « tee ». En cas de primo-luxation, la tête humérale se déplace en avant de la glène sur le rebord antéro-inférieur, pouvant provoquer une lésion de ce « tee ». Après réduction, la tête humérale est donc moins stable et en cas de traumatisme plus mineur, elle se luxera de nouveau et ainsi de suite jusqu’à provoquer des luxations à répétitions. Une intervention chirurgicale sera décidée en fonction de nombreux facteurs combinés, correspondant au score ISIS du Professeur Pascal BOILEAU (Instability Severity Index Score) : âge, hyperlaxité, sport à risque en compétition, lésion osseuse humérale, lésion osseuse glénoïdienne…

Option thérapeutique
L’intervention chirurgicale la plus courante demeure la butée coracoïdienne selon la technique de LATARJET. Ce chirurgien français a eu l’idée de stabiliser l’articulation gléno-humérale en réalisant un transfert du processus coracoïde à travers le corps musculaire du sous-scapulaire afin de le fixer sur le rebord antéro-inférieur de la glène de l’omoplate. Cette technique a 3 objectifs principaux. Premièrement, restaurer le stock osseux glénoïdien défectueux avec le processus coracoïde lui même, avec une fixation par vis. Deuxièmement, obtenir un effet sangle à la fois avec le tendon conjoint et à la fois avec le tiers inférieur du sous-scapulaire qui se mettent en tension lorsque le bras se porte en position d’armée (ABDUCTION-ROTATION EXTERNE). Dernièrement, avec la retente capsulaire en suturant le ligament gléno-huméral moyen et inférieur avec le ligament acromio-coracoïdien. Le taux moyen de récidive dans la littérature est de 4%.
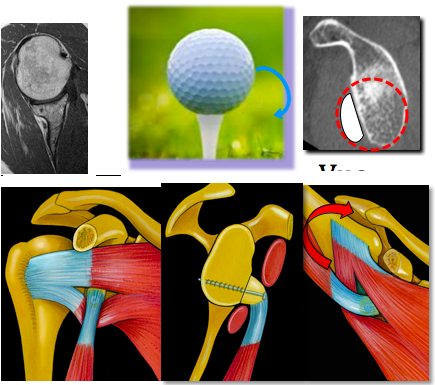
1- Butée de LATARJET avec transfert de la coracoïde à travers le corps musculaire du sous-scapulaire