La puberté précoce
Docteur Sophie LEVIVIER
La puberté est l’ensemble des modifications physiques, métaboliques, endocriniennes et psychiques qui vont permettre le passage de l’enfance à l’âge adulte, et l’acquisition de la fonction de reproduction. Elle se superpose à peu de choses près à la période de l’adolescence.
La puberté précoce est un motif de consultation fréquent en pédiatrie. Elle pose plusieurs problèmes : la puberté est elle réellement précoce ? Si oui, est-elle d’origine centrale ou périphérique ? Quelle est son étiologie ? Un traitement est il nécessaire ? Pour quels objectifs ?
Pour répondre à ces questions, un bon interrogatoire et un examen clinique précis sont nécessaires, complétés par quelques examens paracliniques incontournables tels une radiographie squelettique pour déterminer l’âge osseux, et une échographie pelvienne. Les dosages biologiques seront réalisés en deuxième intention si les premiers orientent vers un diagnostic de puberté précoce.
Ainsi, repérer rapidement une puberté pathologique conduit à la réalisation d’explorations afin d’initier une thérapeutique adéquate, pour un pronostic optimal. Reconnaître une puberté normale permet en outre d’éviter des investigations inutiles, et anxiogènes pour les patients.
1. La puberté « normale »
La puberté normale survient entre 8 et 13 ans chez la fille, entre 9 et 14 ans chez le garçon.
Elle se caractérise par :
- l’apparition des caractères sexuels secondaires
- un gain statural
- des modifications de la composition corporelle et de la masse osseuse
1. Les caractères sexuels secondaires :
Ils seront appréciés par l’examen clinique, en comparant aux Stades de Tanner (fig.1)
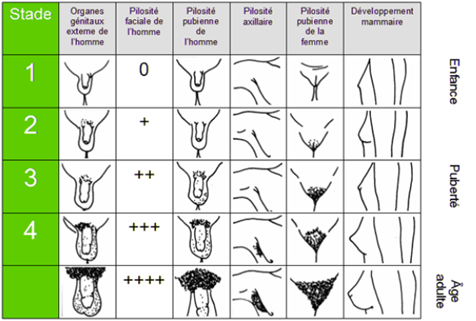
A. Chez la fille :
Par ordre d’apparition, l’on retrouve :
a. Le développement de la glande mammaire :
Les bourgeons mammaires apparaissent entre 10,5 et 11 ans, sont volontiers asymétriques et parfois douloureux. La glande se mature jusque l‘âge de 15 ans.
De façon concomitante, ou en décalage de quelques mois, apparaît.
b. La pilosité pubienne :
De type sexuel, constituée de poils longs et drus, à bien différencier d’un simple duvet pubien. Elle se complète en 2 ans.
c. La pilosité axillaire :
Elle apparaît plus tardivement.
d. Les modifications vulvaires :
La vulve se modifie : elle passe de la position verticale à la position horizontale, les petites lèvres se développent, le volume clitoridien augmente, les muqueuses deviennent rosées et sécrétantes (leucorrhées).
Enfin apparaissent
e. Les ménarches :
2 à 3 ans après le développement de la glande mammaire.
L’âge des ménarches se situe en moyenne vers 13 ans (10 à 15 ans). Les cycles sont initialement irréguliers et anovulatoires, pendant 1 à 2 ans.
B. Chez le garçon :
On retrouvera chronologiquement :
a. l’augmentation du volume testiculaire :
Un volume testiculaire supérieur à 4 ml signe l’entrée en puberté. On l’apprécie à l‘aide d’un orchidomètre (photo). On peut aussi mesurer le grand axe qui est alors supérieur à 2,5 cm. Cette augmentation survient en moyenne vers l’âge de 11,5 ans (9,5 à 14 ans).

b. la pilosité pubienne :
Elle apparaît vers l’âge de 12 ans, les caractéristiques sont les mêmes que chez la fille.
c. l’augmentation de la verge :
Au début du pic pubertaire, elle mesure 5-6 cm.
d. La pilosité axillaire :
Elle apparaît plus tardivement, pour un stade de pilosité pubienne P4.
e. La pilosité faciale, corporelle, mue de la voix
ATTENTION : une gynécomastie bilatérale parapubertaire peut apparaître en milieu de puberté. Elle survient dans 30 à 65% des cas. Elle n’a aucune valeur pathologique et régresse en quelques mois.
2. Le gain statural :
La puberté se caractérise également par une accélération de la vitesse de croissance, qui passe de 5-6 cm par an avant la puberté à 8-9 cm par an au moment du pic pubertaire. Ce pic survient vers 12 ans chez, la fille, et est décalé de 2 ans chez le garçon.
Il est rendu possible grâce à l’action synergique des stéroïdes sexuels avec l’hormone de croissance (GH) via l’IGF-1. Le gain statural moyen est de 20 à 25 cm. La croissance touche d’abord les os longs, conférant au sujet un aspect macroskèle, puis le rachis en fin de puberté.
Les filles grandissent en moyenne de 4 à 7 cm après l’apparition des règles. La taille finale est obtenue vers 16 ans, en moyenne 163 cm.
La taille finale du garçon est obtenue vers 18 ans, en moyenne 175 cm.
3. Les modifications corporelles et la masse osseuse :
Il existe également un accroissement pondéral (8,5 kg par an chez la fille), par augmentation de la masse maigre mais surtout de la masse grasse, et de la masse musculaire chez le garçon.
D’où l’importance de ne pas débuter la puberté en surpoids.
Enfin, plus de la moitié du calcium contenu dans le squelette de l’adulte est acquise en fin de période pubertaire.
D’où la nécessité d’une nutrition adéquate au cours de cette période (produits laitiers, vitamine D).
4. Les examens complémentaires :
a. L’âge osseux :
Il consiste en la réalisation d’une radiographie du poignet et de la main gauches, que l’on interprète par comparaison avec les standards de Greulich et Pyle. On peut également faire une radio du coude (méthode de Nahum et Sauvegrain). Très rarement l’os iliaque.
Il permet de déterminer s’il y a une avance osseuse, témoin de la maturation osseuse liée aux stéroïdes sexuels, et d’établir un pronostic de taille finale (tables de Bailey Pineau, peu précis cependant). Il est l’un des éléments du suivi en cas de traitement.
b. L’échographie pelvienne :
Pratiquée par un opérateur entrainé, elle recherche des signes d’imprégnation hormonale pour authentifier l’entrée en puberté : longueur de l’utérus, rapport col/corps, ligne de vacuité, aspect des ovaires et structure, folliculaire ou non. Les critères évoquant une puberté sont regroupés dans le tableau suivant :
|
Utérus
|
· Longueur> 35 mm · Rapport corps/col>1 : devient piriforme · Endomètre visible |
|
Ovaires |
· L> 3cm ,ou v 3> 3 cm3 · plusieurs follicules |
Elle recherchera en outre des signes évoquant une tumeur surrénalienne, lorsque la pilosité est au premier plan (corticosurrénalome ?), ou une masse ovarienne.
c. Les dosages biologiques :
Ils ne sont pas nécessaires avant la consultation spécialisée. La sécrétion de l’œstradiol est pulsatile, et un taux bas serait faussement rassurant.
Quant aux dosages de gonadotrophines, ils peuvent être réalisés, mais un bilan hormonal complet sera de toute façon réalisé après la consultation spécialisée, rendant cette ponction veineuse supplémentaire inutile…
2. La puberté précoce (PP):
1. Quelques définitions :
La PP se définit par l’apparition des premiers signes pubertaires avant l’âge de 8 ans chez la fille, 9 ans chez le garçon.
Les caractères sexuels secondaires apparaissent, associés à une accélération de la vitesse de croissance et de la maturation osseuse, cette dernière aboutissant à la soudure prématurée des cartilages de croissance, mettant ainsi en péril le pronostic statural.
La puberté débute parfois un peu tôt, entre 8 et 10 ans chez la fille, entre 9 et 11 ans chez le garçon : on parlera alors de puberté avancée. Cette entité ne nécessite pas de traitement dans la majorité des cas, car elle ne menace pas le pronostic statural. L’indication d’un traitement peut se discuter au cas par cas, en cas de puberté « explosive », ou si l’apparition des caractères sexuels secondaires est particulièrement mal vécue.
Parfois un seul signe se développe, on parle alors de puberté dissociée: c’est le cas de la prémature thélarche (développement prématuré de la glande mammaire) et de la prémature pubarche (développement prématuré de la pilosité pubienne).
2. Diagnostic clinique:
Il nécessite un interrogatoire et un examen clinique précis.
a. L’interrogatoire :
Il recherchera :
- les antécédents personnels (maladie chronique ? Chimiothérapie ? Radiothérapie)
- les antécédents familiaux (âge de la puberté des parents, notion de petites tailles familiales)
b. L’examen clinique :
Il évaluera :
- les signes d’imprégnation hormonale (stades de Tanner)
- les signes d’orientation étiologique : signes évoquant une PP centrale (céphalées, troubles visuels), ou périphérique (tâches café au lait, signes d’hyperandrogénie, masse abdominale ou testiculaire)
- la vitesse de croissance : en reconstituant la courbe de croissance, pour déterminer s’il y a ou non une accélération.
- Le poids, et l’IMC
c. Les examens complémentaires :
Le bilan paraclinique initial comprend l’échographie pelvienne qui confirme les signes d’imprégnation hormonale et apporte éventuellement un argument étiologique (cf. plus haut), et l’âge osseux qui montre une avance de la maturation osseuse, plus ou moins importante selon la précocité du diagnostic.
Les autres examens seront réalisés en fonction de la clinique et de ces premiers résultats.
Le test au LH-RH, réalisé en hospitalisation de jour, après une consultation spécialisée affirme le diagnostic de PP, et oriente le diagnostic étiologique :
- augmentation de la réponse LH (>5 UI/L) et augmentation du rapport pic LH/ pic FSH en cas de PP centrale
- réponse faible ou nulle, coexistant avec des concentrations élevées de stéroïdes circulants en cas de PP périphérique
- profil correspondant à un stade pré-pubère
L’IRM cérébrale centrée sur la région hypothalamo- hypophysaire sera demandée en cas de PP d’origine centrale. Une imagerie abdomino-pelvienne sera demandée en cas de PP d’origine périphérique.
d. Les causes de PP :
La PP peut être centrale (dans la plupart des cas), par activation trop précoce du gonadostat ; ou périphérique, par sécrétion hormonale inappropriée ovarienne, testiculaire, ou surrénalienne (on parle parfois de pseudo-puberté précoce)
La PP centrale idiopathique est 8 fois plus fréquente chez la fille que chez le garçon. Une organicité doit être suspectée en cas de puberté « très » précoce (avant 6 ans), et chez le garçon.
Les différentes étiologies des PP sont regroupées dans le tableau ci-après.
|
PP CENTRALE |
· Idiopathique +++ · Lésion du SNC : o Tumeurs hypothalamiques : hamartomes, germinomes, kystes arachnoïdiens, gliomes o Hydrocéphalie o Radiothérapie cérébrale
· Adoption · Adiposité · RCIU · Mutation activatrice gène du R GPR54 ? · Polymorphisme du gène KISS ?
|
|
PP PÉRIPHÉRIQUE |
· Syndrôme de Mac Cune Albright · Tumeur de la granulosa · Tumeur ovarienne · Tumeur surrénalienne (corticosurrénalome) · HCS forme tardive (bloc en 21 OHase) · Sd de Cushing
|
5. Le traitement des PP :
Il dépend de l’étiologie.
En cas de PP centrale, un traitement freinateur de l’axe gonadotrope est utilisé : ce sont les analogues de la LH-RH :
- triptoréline (Décapeptyl LP 3 mg ou Gonapeptyl LP 3,75 mg et 11,25 mg) 20 à 40 mg/kg/ 28 jours
- leuproreline (Enantone LP 3,75 mg et 11,25 mg) 50 mg/kg/ 28 jours
Les formes retard à 12 semaines ont la même efficacité.
Le traitement se justifie si la PP survient avant 6 ans, ou chez le garçon. Chez les filles, entre 6 et 8 ans, l’abstention est parfois de mise, si la croissance n’est pas explosive. Les indications de traitement font l’objet d’un consensus depuis 2008.
Un traitement est parfois indiqué dans les pubertés avancées, chez les filles aux antécédents de RCIU, et qui ont un pronostic de taille finale médiocre (âge osseux).
L’efficacité du traitement se juge sur la régression des signes cliniques pubertaires dans les trois premiers mois, et la stabilisation de la croissance et de la maturation osseuse dans l’année. En cas de doute sur l’efficacité, une ré-évaluation par un nouveau test LH-RH est nécessaire en fin d’action des analogues. Un rapprochement des injections peut être nécessaire.
La durée du traitement dépend des objectifs de taille fixés, mais il est arrêté en général vers 12 ans d’âge osseux. La puberté reprend alors et se complète dans les deux ans.
En cas de PP périphérique, le traitement est étiologique si possible: traitement d’une HCS, ablation d’une tumeur.
Dans le Syndrôme de Mac Cune Albright, le traitement est plus difficile et repose sur les inhibiteurs de l’aromatase.
3. Les pubertés dissociées :
1. La prémature thélarche :
La prémature thélarche est définie par l’apparition d’un développement mammaire isolé avant l’âge de 8 ans. Sa fréquence est plus élevée entre 1 et 3 ans, diminue jusqu’à 5ans, puis augmente légèrement jusqu’à 8 ans. Il n’y a dans ce cas aucun autre signe évoquant une puberté précoce : pas de signes d’oestrogénisation, pas d’accélération de la vitesse de croissance, pas d’avance de la maturation osseuse (en principe).
Un test au LH-RH peut être nécessaire en cas de doute diagnostique sur une puberté précoce, mais les dosages hormonaux de base ne présentent pas d’intérêt.
Ces prémature thélarches – pour certains variantes du développement pubertaire chez certaines petites filles - nécessitent une surveillance semestrielle car elles peuvent évoluer dans 10 à 15% des cas vers une authentique PP : examen clinique, courbe de croissance, et, au moindre doute, âge osseux et échographie pelvienne se justifient.
Les autres prémature thélarches régressent dans la première année, ou persistent, voire ont une évolution cyclique.
Chaque situation nécessite une analyse rigoureuse, pour ne pas méconnaître une PP.
En pratique, l’enfant est revue 3 à 6 mois après la première consultation, et en l’absence d’évolution, il est indiqué aux parents de reconsulter en cas de suspicion de démarrage pubertaire.
2. La prémature pubarche :
Elle correspond à l’apparition d’une pilosité pubienne isolée (ou associée à une pilosité axillaire plus modérée) avant l’âge de 8 ans chez la fille, 9 ans chez le garçon.
Elle touche volontiers la fille en surpoids.
La croissance et la maturation osseuse ne sont pas ou peu accélérées.
Avant de conclure au diagnostic de prémature pubarche idiopathique, il faudra avoir recherché des signes de virilisation ou d’hyperandrogénie, afin de ne pas méconnaître une tumeur ovarienne ou surrénalienne.
En l’absence de signes de virilisation ou d’hypertrophie clitoridienne, il faut savoir évoquer une forme non classique à révélation tardive de bloc en 21 OHase. Les dosages hormonaux et un test au Synacthène feront alors le diagnostic.
3. La prémature ménarche :
Exceptionnellement, la puberté peut démarrer par un saignement vaginal isolé. Il s’agit d’un diagnostic d’élimination et il faudra avoir recherché les autres causes de saignements vaginaux (tumeurs, corps étrangers) avant de conclure à ce diagnostic. Généralement l’épisode ne se reproduit pas et la puberté s’installe ultérieurement.
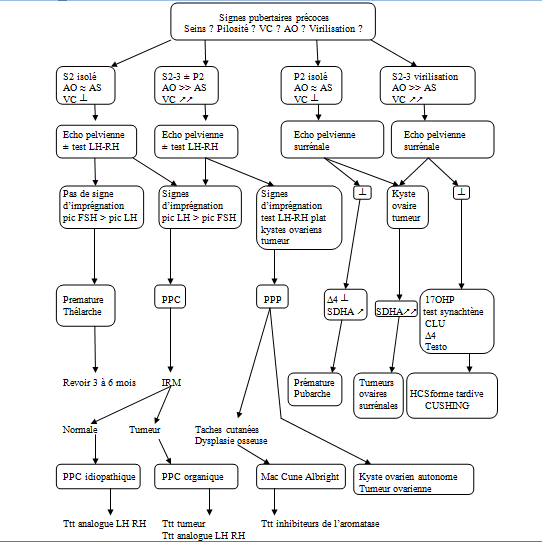
VC : vitesse de croissance
AO : âge osseux
AS : âge statural
PPC : puberté précoce centrale
PPP : puberté précoce périphérique
CLU : cortisol libre urinaire
HCS : hyperplasie congénitale des surrénales
Références :
Carel JC, Leger J. Clinical practice. Precocious puberty. N Engl J Med 2008 ; 358(22) : 2366-77
Prete G et al. Idiopathic central precocious puberty in girls : presentation factors. BMC pediatrics 2008 ; 8 : 27.
De Vries L et al. Ultrasonographic and clinical parameters for early differentiation between precocious puberty and premature thelarche. Eur J Endocrinol ; European Federation of Endocrine Societies 2006 ; 154(6) : 891-8
Bar A et al. Method of height prediction in girls with central precocious puberty : correlation with adult height. J Pediatr 1995 ; 126(6) : 955-8
Carel JC et al. ; ESPE-LWPES GnRH Analogs Consensus Conference Group. Consensus statement on the use of gonadotropin-releasing hormon analogs in children. Pediatrics 2009 ; 123(4) : e752-62.
Eugste E. Peripheral precocious puberty : causes and current management. Horm Res 2009 ; 71 : 64-7
De vries L et al. Premature thelarche : age at presentation affects clinical course but not clinical characteristics or risk to progress to precocious puberty. J Pediatr 2010 : 156 : 466-71
Gynecologie de l’enfant et de l’adolescente. Claire Bouvattier Elisabeth Thibaud. Progrès en pédiatrie. Editions Doin