Les perturbations du bilan biologique hépatique
Dr Jean-Eric LABERENNE
Les tests biologiques hépatiques réalisés en routine sont les transaminases (TGP/TGO), la Gamma GT (GGT), les phosphatases alcalines (PAL), et la bilirubine (Bili).
Les anomalies les plus fréquemment rencontrées, chez le sujet asymptomatique, sont l'élévation des transaminases et/ou de la GGT. Le symptôme clinique le plus spécifique est l'ictère, une cytolyse pouvant elle être asymptomatique.
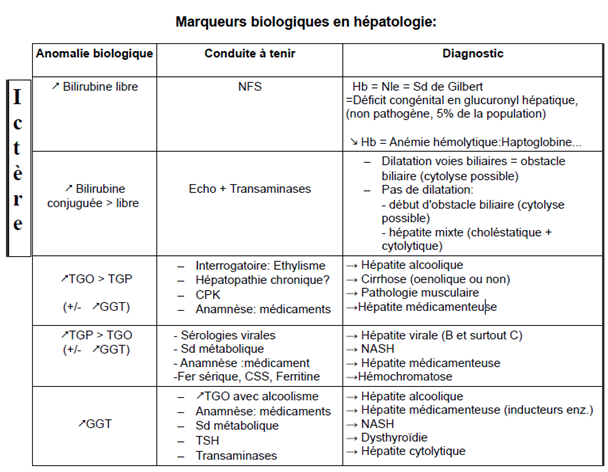
1- Syndromes Hépatiques
On distingue 4 grands syndromes hépatiques, diversement associes selon les pathologies:
a) Syndrome de cytolyse:
Nécrose hepatocytaire avec libération dans le sang des molécules cytoplasmiques hépatiques: TGP, TGO, GGT, Ferritine, LDH.
La GGT et la Ferritine s'élèvent donc dans toute cytolyse hépatique.
Des TGO supérieures aux TGP doivent faire évoquer un alcoolisme. En cas de cirrhose, la cytolyse peut prédominer sur les TGO, quelle qu'en soit l'étiologie de la cirrhose.
b) Syndrome de cholestase:
Une atteinte intra-hépatique (pole biliaire des hépatocytes et/ou cellules épithéliales biliaires interlobulaires) ou extra-hépatique (obstacle des voies biliaires) limitent l'excrétion normale de la bile. La bile gagne le sang sinusoïdal puis veineux périphérique.
D'autres molécules sont alors également libérées en excès vers le sang périphérique, dont la GGT et les phosphatases alcalines (dont la 5'nucleotidase, PAL plus spécifique du foie).
La GGT est le test le plus sensible de cholestase, mais non spécifique (alcoolisme chronique, inducteurs enzymatiques, stéatose, hyperthyroïdie, hépatites cytolytiques).
c) Syndrome d'insuffisance hépatocellulaire:
Il y existe une baisse des fonctions de synthèse hépatique, avec baisse des TP et Facteur V, de l'albumine, du cholestérol, de l'urée voir de la glycémie, mais augmentation des bilirubines libres et conjuguées.
d) Syndrome mésenchymateux:
Il y existe une atteinte des cellules inflammatoires hépatiques (et non des hépatocytes) telles des cellules de Kupffer. Il y a alors des stigmates de conflits immunologiques, avec libération dans le sang d'Ac et possible Gamma-globulinémie polyclonale (IgA dans l'alcoolisme, IgG pour les viroses et hépatites auto-immunes, IgM pour la BCP).
2- Situations cliniques les plus fréquentes
a) Hépatites toxiques:
-Médicamenteuse a rechercher si élévation des TGP. On tolère une cytolyse à 3xNle pour maintenir la thérapeutique imputable.
-Alcoolique si élévation des TGO. La recherche d'une élévation de la CDT peut être utile en cas de doute. Une élévation des CPK orientera vers une origine musculaire.
b) Hépatite virale:
Faire une sérologie B et C devant toute élévation, expliquée ou non, des TGP. 1,5% des français aurait une Hépatite Virale C! La cirrhose (hépatocarcinome, hypertension portale) en est la principale complication. Le dépistage de l'entourage a risque devra alors être propose.
c) Hémochromatose génétique:
Faire un bilan ferrique (Fer sérique, CSS, Ferritine) devant toute élévation, expliquée ou non, des TGP. C'est la maladie génétique la plus fréquente en France: 1 français/400! La cirrhose (hépatocarcinome, hypertension portale) en est l'une des grandes complications.
Les saignées corrigent ce risque hépatique. Le diagnostic implique une enquête familiale.
d) NASH: (Non Alcoolique Stéatose Hépatite)
La stéatose est une accumulation excessive de lipides dans les hépatocytes. Elle entraine souvent une élévation de la GGT et/ou TGP. En l'absence d'inflammation hépatique, on parle de stéatose pure.
Si cette stéatose s'accompagne d'inflammation hépatique, voir nécrose hépatocytaire et/ou fibrose, on parle de stéato-hépatite non alcoolique ou NASH. 20 a30% de la population américaine présente une stéatose, dont 10% au stade de NASH, soit 2 à 3% de leur population...
La NASH est étroitement associée à l'obésité abdominale (55a75%), au diabète II (20a75%), l'hypertriglycéridemie (20a92%). La biologie hépatique ne permet pas de différencier stéatose pure et NASH.
La NASH est considérée comme la manifestation hépatique du syndrome métabolique, car souvent associée à un tableau d'insulinorésistance. Le Syndrome métabolique associe obésité, insulinorésistance, HTA, hypertriglicéridemie avec baisse du HDL.
La réduction pondérale brutale (régime, by-pass,...) peut favoriser l'apparition d'une NASH. 10 à 40% des NASH peuvent évoluer vers la cirrhose.
3- Quand doser les transaminases
Ictère
Asthénie
Surpoids
Polyarthralgies
Alcoolisme
Traitement potentiellement hépatotoxique
Dyslipidémie, diabète
Risque viral : Chirurgie < 1992, toxicomanie, tourisme sexuel
Transaminases élevées : conduite à tenir
Enquête médicamenteuse
GGT, PAL, Bilirubines libre, Bilirubine conjuguée
Cholestérol/Triglycérides/Glycémie et IMC
Fer sérique/CSS/Ferritine
Ag HBS, Ac α HVC
Echographie abdominale
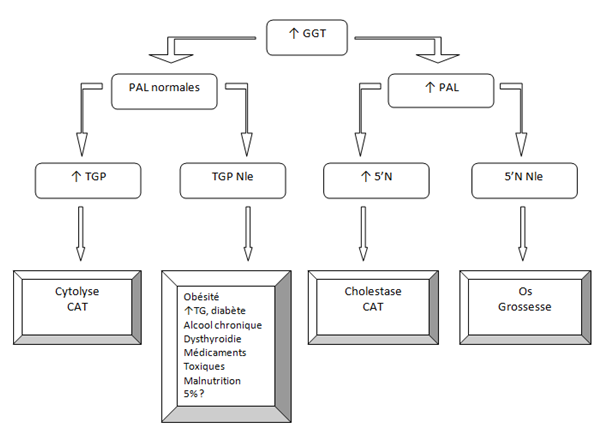
4- GGT élevées : conduite à tenir
En conclusion
Une hépatopathie asymptomatique peut évoluer vers une insuffisance hépatocellulaire, vers la cirrhose et ses complications que sont l'hépatocarcinome et l'hypertension portale. Il faut donc savoir y penser : antécédents chirurgicaux lourds, asthénie, polyarthralgies, obésité, alcoolisme, médicaments connus potentiellement hépatotoxiques.
Le bilan hépatique de dépistage repose, toujours et encore, sur le dosage de la GGT et des transaminases, tests non spécifiques mais sensibles pour toute hépatopathie, même de présentation asymptomatique.
En cas de doute sur un alcoolisme, on peut rechercher une élévation de la CDT, spécifique de l'œnolisme.
La recherche d'auto-anticorps (nucléaire, muscle lisse, LKM et mitochondrie) ne fait pas partie du dépistage, tout comme l'évaluation de l'inflammation hépatique et du degré de fibrose par le panel de tests biologiques que continuent l'Actitest/Fibrotest et le Fibrometre.