L'examen de l'épaule
Docteur Hugues CHARLES
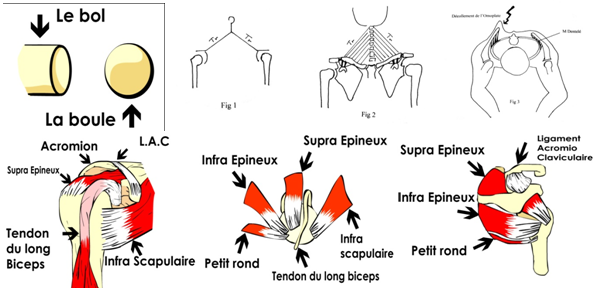
Rappel anatomique : L’épaule est une articulation « suspendue » très mobile, que l’on peut
assimiler à une « boule dans un bol ». La capsule, les ligaments gléno-huméraux et le bourrelet assurent la stabilité primaire. Ils peuvent être lésés lors de traumas par chocs directs ou indirects et la capsule peut se rétracter donnant une limitation complète de la mobilité dans le cadre de la «capsulite rétractile». La stabilité secondaire est assurée par l’équilibre des tendons de la coiffe des rotateurs. Les points fixes que sont la sterno-claviculaire et l’acromio-claviculaire, mais surtout le muscle Dentelé (fig. 3), permettent à l’omoplate d’être la surface articulaire fixe sur laquelle la tête de l’humérus vient rouler. Les trapèzes sont reliés au rachis cervical et maintiennent l’épaule au bon niveau comme un porte manteau (fig. 1 et 2). En cas de contractures, ils peuvent induire un dérangement cervical ou une ascension de l’épaule. Les trois muscles terminés par les tendons homonymes sont le sub-scapulaire (sous-scapulaire) en avant, le supra-épineux (sus-épineux) au dessus et l’infra-épineux( sous-épineux) en arrière. Ils assurent les gestes simples comme la main sur le ventre et dans le dos en rotation interne pour le sub-scapulaire, l’élévation antérieure pour le supra-épineux et l’ouverture du bras en rotation externe pour l’infra-épineux. Mais en réalité, nos
mouvements sont plus «complexes» et associent l’intervention de plusieurs tendons simultanés, par exemple pour le mouvement de l’ « armer » ou d’un revers de tennis. Les tendons sont tous en continuité de l’avant vers l’arrière, ils coiffent la tête humérale et la font tourner, d’où l’utilisation du terme de « coiffe des rotateurs ».
Anthropomorphisme : Une grande partie de la pathologie de l’épaule vient de notre morphologie initialement quadrupède,
qui
s’est transformée en une station bipède. Les tendons de la coiffe des
rotateurs doivent exercer des efforts lors
de la montée, de la descente et des rotations
du membre supérieur, alors que notre morphologie n’y est pas encore tout à fait
adaptée. Ainsi la pathologie la plus fréquente des membres supérieurs sera la
tendinite, alors que pour les membres inférieurs, on constatera surtout une
pathologie de surcharge avec lésions méniscales et arthrose. Le sus-épineux
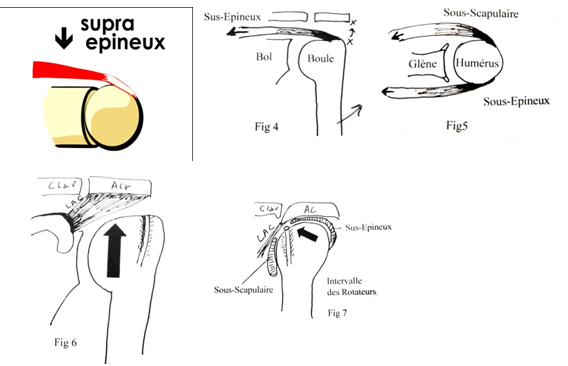
dont la finalité est l’élévation antérieure (fig. 4) et la rotation externe est
le plus sollicité; il sera donc le plus souvent le siège de tendinite et de
rupture. D’autre part, la zone d’appui en position quadrupède formée de
l’acromion et de l’articulation acromio-claviculaire peut présenter des
anomalies morphologiques très agressives pour les tendons de la coiffe des
rotateurs. De même le ligament Acromio-Coracoidien ( LAC ) peut, par son hypertrophie, créer un conflit entre le
trochiter (grosse tubérosité) et le LAC (fig. 6) à la manière d’un essuie glace
à l’envers : l’essuie glace est fixe et le tendon vient frotter contre lui
en avant. Le bec acromial en avant ou les ostéophytes acromio-claviculaires (fig.
7) sont également à l’origine du conflit de Neer (1972).
Les troubles musculo-squelettiques : La répétition des gestes réalisés au dessus du niveau de la xyphoïde et en pronation va nécessiter de décoller les coudes vers l’avant. Ceci va favoriser le conflit entre la coiffe des rotateurs et la voute acromiale créant ainsi le conflit décrit par NEER. Dans notre activité quotidienne cette situation est quasi permanente, seuls lors de rares mouvements nous mettons la main en supination. Au cours de l’activité professionnelle cette pathologie sera beaucoup plus fréquente dans les situations suivantes : Mouvement répétitif ou micro-traumatique, abduction isométrique de plus de 2 minutes, charges supérieure à 4 Kg, geste effectué plus de 4 heures par jour et maintien d’une position en antépulsion de 45° avec tronc penché vers l’avant. Toutes ces conditions vont favoriser l’apparition d’une tendinite.
Terminologie et Classification : Depuis 2003 (NOEL et Coll.), on s’attache à utiliser une même terminologie. Le terme de PASH est trop vague et on parlera de tendinite en précisant son siège avec ou sans rupture. Le terme de capsulite rétractile correspond uniquement à une raideur globale alors qu’il ne pourra pas être utilisé pour une limitation d’amplitude avec conservation des rotations.
On retiendra la classification de NEER qui reste imparfaite mais qui a l’avantage de préciser la gravité des lésions :
Stade I : Œdème et micro-hémorragies = Douleurs à l’effort.
Stade II : Tendinopathie non rompue = Douleurs à l’effort et nocturnes.
Stade III : Rupture tendineuse = Douleurs permanentes et nocturnes. La douleur nocturne est un signe de gravité et justifie la recherche d’une lésion par des examens para-cliniques (radios et échographie) et la prise en charge thérapeutique.
Physio-pathologie : Le principal symptôme de la tendinite est la douleur irradiant sur la face
antérieure du bras. Celle-ci va, par reflexe, entrainer une limitation des amplitudes de la même manière qu’on retire la main du feu (réflexe inné automatique). Nous allons alors être en présence d’un cercle vicieux : douleur induisant une raideur qui va favoriser l’aggravation du conflit sous-acromial par perte de souplesse. L’économie des gestes de l’utilisation du bras pour éviter les douleurs va entrainer également une amyotrophie, elle-même à l’origine de douleurs musculaires latéro-cervicales pour le trapèze et à l’angle de l’omoplate en arrière pour le muscle dentelé qui peut se décoller (fig. 3). On peut donc en déduire qu’il faut absolument conserver sa souplesse et ses muscles si l’on ne veut pas aggraver la situation. Les dérangements intervertébraux mineurs de MAIGNE sont souvent induits par l’utilisation asymétrique du membre supérieur. De même la cascade pathogène de TESSEIRE s’explique par une succession de troubles imbriqués les uns aux autres : troubles rachidiens et vasculaires, claudication, crampes, contractures, raideur, contraintes tronculaires allant jusqu’au syndrome des défilés. Le travail d’abaisseur des tendons sub-scapulaire et infra-épineux a été mis en évidence par BLAIMONT , il sera la base de la récupération. MATSEN a montré l’importance du bon équilibre entre les rotateurs internes et externes pour garder la tête centrée dans la glène. BURKHART nous a expliqué le fonctionnement palliatif en cas de rupture du sus-épineux : les tendons du sub-scapulaire en avant associés au tendon de l’infra-épineux en arrière vont exercer une traction simultanée facilitant l’élévation du bras à la manière « des rênes de cheval » (fig. 5). Ceci explique la parfaite tolérance que l’on observe chez 10% de la population au delà de 65 ans avec ruptures tendineuses. Il faut donc privilégier le maintien d’une utilisation du bras, même au prix de quelques douleurs, afin de conserver ses amplitudes et sa force musculaire. L’immobilisation stricte doit être conservée uniquement pour les crises hyperalgiques et les fractures instables. L’immobilisation relative est préférable : attelle de repos et mouvements pendulaires, rotation en marionnettes penché vers l’avant et traction dans l’axe vers le bas doivent permettre de soulager et d’éviter la raideur.
Déduction thérapeutique et DECOAPTATION :
La tendinite du sus-épineux, la plus fréquente, est favorisée par le frottement en élévation antérieure et rotation interne du trochiter sur la voute acromiale. Pour diminuer et éviter ce conflit deux gestes sont primordiaux. Le premier consiste à exercer une traction du bras vers le bas, et pour majorer son efficacité s’assoir sur une chaise, l’accrocher avec sa main et se pencher du coté opposé en tirant sur la chaise. Ainsi on évite le frottement supérieur et on étire la capsule. On peut l’assimiler à l’ « aspirine » de l’épaule. Le second consiste à effectuer une rotation externe de 90° afin de changer une position de pronation et abduction en supination coude au corps. La position coude au corps permettra de dégager le trochiter vers l’extérieur et de garder de la force. Ces deux gestes réalisés simultanément définissent le terme de DECOAPTATION. Il est caractérisé par un abaissement du bras associé à une élévation antérieure qui débute coude fléchi au corps puis extension du coude vers l’avant. Pour faciliter sa compréhension, deux images vont nous aider. La première : il faut imaginer lever le bras, la paume de la main en supination, en ayant à contourner par en dessous une ligne électrique située devant soi sans la toucher. La seconde pour rappeler que ce geste est valable pour la montée mais aussi pour la descente du bras : prendre deux bouteilles pleines d’eau, si on les tient bien droites, les coudes sont fléchis et les pouces vers le haut on peut les monter ou descendre sans risque de les renverser, si au contraire elles sont tenues en pronation à l’horizontal, elles vont se renverser. Cette décoaptation évitera la tendance à se pencher du côté opposé en levant le bras en utilisant toute la scapulo-thoracique alors que seule, la gléno-humérale est nécessaire.
Examen Clinique :
Il doit être systématique et noté pour pouvoir comparer l’état du patient lors de sa rééducation et son évolution favorable ou non. Au mieux un score de Constant et un simple Soulder Test de Matsen permet d’évaluer l’état clinique et fonctionnel du patient (cf. annexe I et II). Pour un examen rapide, il faut estimer les amplitudes actives et passives, l’intensité de la douleur sur une échelle visuelle (VAS) et noter son caractère diurne et nocturne. Enfin globalement, on doit pouvoir estimer l’épaule et la gêne fonctionnelle sur un barème de 1 à 5.
L’interrogatoire est primordial : l’âge, le côté dominant, le délai du début des douleurs, le traitement instauré : AINS (savoir s’il sont supportés ou nécessitent un protecteur gastrique), antalgique (de quel niveau, sachant que les morphiniques ne sont pas forcément la meilleure solution, surtout au long court). La réalisation d’infiltration, leur fréquence et leur nombre. Très important, savoir si ces infiltration ont eu une efficacité et combien de temps, de même savoir si un test de Neer avec injection de xylocaine en sous acromial antérieur au début de l’infiltration a permis de faire diminuer la douleur d’au moins 50%.
En cas de traumatisme : connaitre son délai et les suites immédiates, délai d’immobilisation. Noter s’il est par choc direct (sur l’épaule) ou indirect : chute sur le coude, bras en avant, traction du bras, mouvement forcé et mouvement contrarié lors d’un effort. Il faut pouvoir imaginer avec l’interrogatoire, reproduire le traumatisme, donc pouvoir aussi imaginer les lésions que cela peut entrainer (ces lésions sont très différente si le bras est coude au corps ou en position d’armer). En cas de micro-traumatisme (mouvements répétitifs ou geste sportif) faire décrire le poste de travail, la fréquence et surtout le niveau d’utilisation du bras de même que le geste sportif douloureux.
S’informer d’une éventuelle rééducation, des gestes réalisés et de leur efficacité ou de l’aggravation de la symptomatologie.
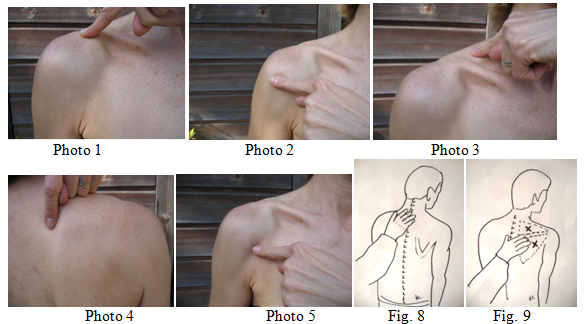
L’observation permet d’emblée de noter certaines anomalies : ascension de l’épaule, contractures des trapèzes, décollement de l’omoplate, une atrophie des fosses sus et sous-épineuses (fig. 9) et l’inversion du rythme scapulo-thoracique lors de l’élévation antérieure et la descente. De même une déformation de l’acromio-claviculaire ou un biceps « à la popeye » seront rapidement reconnus.
Les trois symptômes sont la douleur, la fonction (dont la raideur est le principal élément) et la force.
La douleur : noter sa topographie : éliminer rapidement une douleur supérieure signant une pathologie acromio-claviculaire (photo 1). Puis noter la douleur caractéristique sous acromiale antérieure (photo 2) descendant sur la face antérieure du bras qui peut descendre sur le bord externe du coude et à la face dorsale du poignet. Reconnaitre une douleur latéro-cervicale due au tiraillement du Trapèze (photo 3). Ne pas négliger la douleur postérieure due à l’atrophie du muscle dentelé et au décollement de l’omoplate (fig. 4). Enfin on étudiera la gouttière bicipitale (photo 5) en avant et en dedans qui évoque la tendinite du long biceps.
La palpation recherche les zones douloureuses : acromio-claviculaires, sous-acromiale antérieure, la gouttière bicipitale, les fosses sus et sous-épineuses, sans oublier de palper le rachis cervical (fig. 8).
Il faut préciser son caractère diurne, nocturne, ses circonstances de déclenchement et si les AINS sont efficaces. Ce maître symptôme est à 80% à l’origine de la consultation.
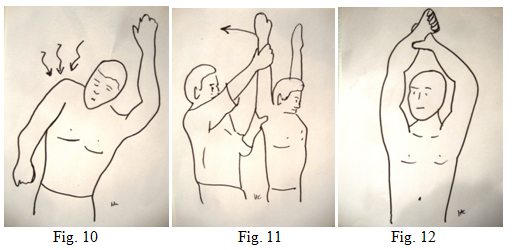
La fonction : noter les amplitudes articulaires d’élévation antérieure active (fig.10) lors d’un examen en position assise . L’examinateur notera les amplitudes passives (fig. 11). Lorsque les amplitudes actives aidées sont complètes (fig. 12) ou épaule « pseudo-paralytique » on évoque une défaillance importante de la coiffe. L’abduction les bras bien écartés en comparant avec l’autre côté.
La rotation externe se mesure coude au corps en RE1 (fig. 13) et la rotation interne le pouce dans le dos (fig. 14) en notant le niveau de vertèbres atteint. Lors d’un examen en décubitus dorsal les amplitudes passives coude au corps pour la rotation externe et la mesure à partir du plan de l’omoplate pour obtenir la réelle amplitude d’élévation antérieure (fig. 15).
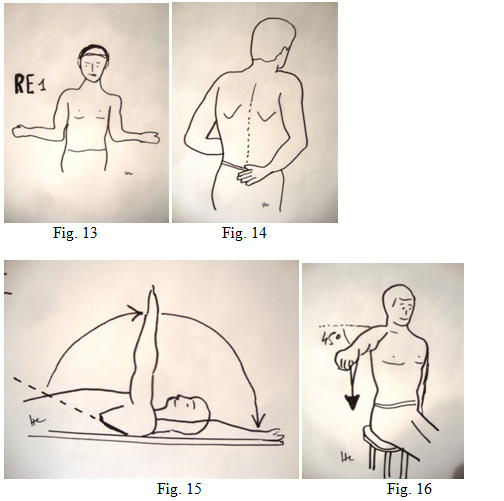
La force : est testée en abduction 90° légère antépulsion 45° en précisant le poids de résistance (fig. 16). Celui-ci sera multiplié par deux pour remplir la fiche du score de Constant, qui lui est en livres anglo-saxones. On va également tester la force de résistance en rotation interne contrariée à la recherche d’une déficience du sub-scapulaire. La résistance en rotation externe contrariée va évaluer les rotateurs externes que sont l’infra-épineux et le Petit Rond.
La recherche des signes de conflit ou de rupture se fait de manière systématique.
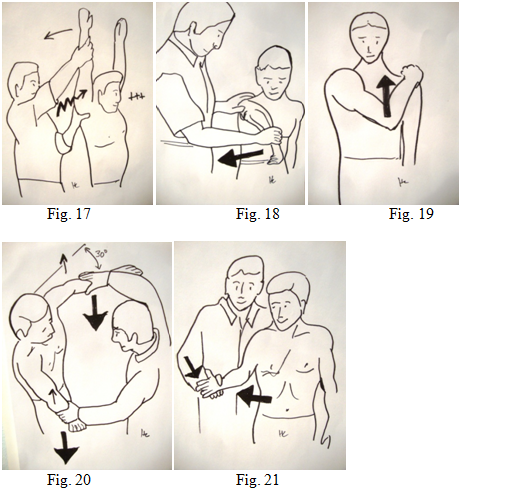
Les manœuvres de conflit antérieur testant le supra-épineux : le test de Neer (fig. 17) : le bras porté en avant et en haut réveille une douleur sous acromiale antérieure. Ce test est peu spécifique car il peut être positif dans presque toute pathologie de l’épaule. Le test de Neer avec injection de Xylocaine en sous-acromial antérieur est positif si les douleurs diminuent d’au moins 50% dans les cinq minutes. Le test de Hawkins (fig. 18) : le bras en antépulsion à 90°, le coude fléchi, l’examinateur exerce une rotation interne de l’avant bras, reproduisant ainsi le conflit sous-acromial. Le test de Yocum (fig. 19) : la main posée sur l’épaule opposée et le patient tente de lever le coude contre la main de l’examinateur qui résiste. Le test de Jobe (fig. 20) : les deux bras levés à 90° et en antépulsion de 30°, les mains en pronation, pouces vers le bas, le patient tente de lever les mains contre l’examinateur qui lui résiste. On peut noter dans ce test soit une douleur, soit une faiblesse , soit les deux.
Les rotateurs externes (infra-épineux et petit rond = teres minor) sont testés en rotation externe coude au corps contre résistance (fig. 21). En cas de déficience, on peut différencier le petit rond en position RE2 on pourra apprécier la résistance lors du test de Patte (fig. 22). En cas de grande faiblesse en RE1 avec conservation d’une bonne résistance en RE2 (fig. 23), on peut conclure que le Petit Rond est encore valable.

Dans les cas de rupture complète et ancienne des rotateurs externes, les patients présentent des
manœuvres d’adaptation comme le «signe du clairon» de Walch (fig. 23) : le déficit de rotation externe est compensé par une abduction pour mettre la main à la bouche. De même le « signe duportillon » ou Lag sign test : l’examinateur maintient le bras fléchi à 90° pointé en avant (fig. 24), lorsque l’examinateur lâche la main, il y a un rappel automatique de la main sur le ventre (fig. 25) par déficience des rotateurs externes. Lors de la recherche de rupture partielle de la face profonde comme on peut le voir dans les conflits postéro-supérieurs de Walch, on teste l’épaule par un Relocation test : en décubitus dorsal, bras en dehors de la table, on met le bras en position d’armer maximum (fig. 26). Les douleurs peuvent diminuer lors de la réduction, mais c’est surtout la topographie postérieure (fig. 27) qui peut confirmer cette lésion ; contrairement à un patient instable qui va appréhender cette manœuvre, et qui va être soulagé et rassuré lors de la réduction.
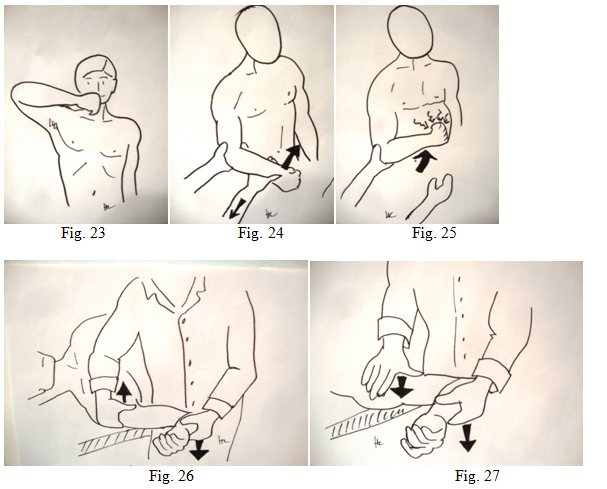
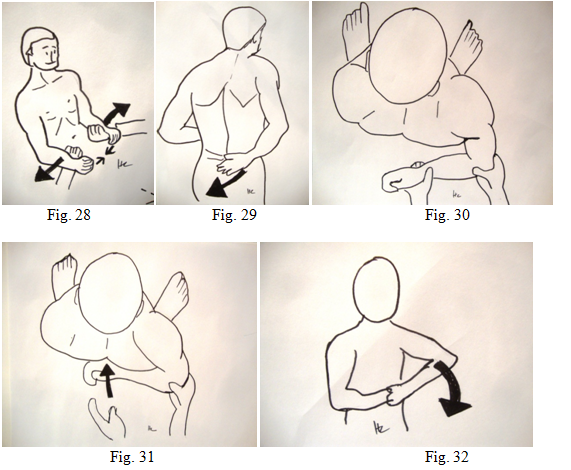
Le testing du sous-scapulaire : se fait par une rotation interne contrariée (fig. 28), en appréciant sa résistance. Le patient doit être capable de décoller la main (fig. 29) qui est dans son dos. Plus finement on recherche le déficit par le lift off test de Gerber : l’examinateur retient la main du patient dans son dos (fig. 30) et lorsqu’il lâche cette main, le patient doit maintenir celle-ci en arrière et ainsi éviter de se taper le dos (fig. 31). La recherche d’un déficit du sous-scapulaire se fait également par le test de Napoléon ou Belly press test : le patient met les avant bras et les mains sur le ventre en décollant les coudes vers l’avant (fig. 32). En cas de rupture du sous-scapulaire, le coude revient le long du corps du côté lésé, il est impossible de garder le coude en avant.
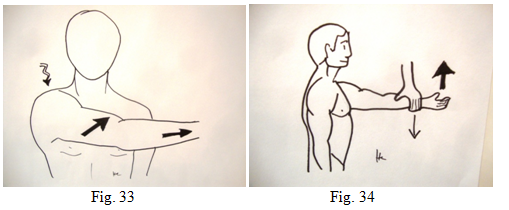
D’autres manoeuvres sont spécifiques : le cross body arm : on met le bras en adduction horizontale en forçant sur le coude (fig. 33), cela réveille la douleur acromio-claviculaire.
Le Palm up test : permet de tester le long biceps (fig. 34) : bras en antépulsion et supination, il met le biceps dans la zone de conflit. La douleur est antérieure le long de la gouttière. Ce test n’est pas spécifique.
Prise en charge thérapeutique :
La douleur étant le maître symptôme, on va associer trois traitements simultanément.
Le premier est médical, en fonction de la tolérance du patient. On peut prescrire un antalgique qui sera pris en continu pour diminuer le seuil de la douleur et deux comprimés une demi-heure avant la séance de kiné pour faciliter sa réalisation. Un anti-inflammatoire matin et soir et un myorelaxant le soir. Des massages à l’aide de pommade anti-inflammatoire du trapèze et de la région angulaire de l’omoplate en arrière peuvent précéder une douche très chaude qui permettra de décontracter l’épaule. Dans la soirée on pourra privilégier la glace pour refroidir l’épaule. Les infiltrations peuvent être d’un grand secours mais ne doivent pas être trop proches et répétées. Il est souhaitable de conserver cet outil thérapeutique pour les crises débutantes ou hyperalgiques.
Le second est la rééducation comprenant deux volets : les séances de kiné et l’auto-rééducation.
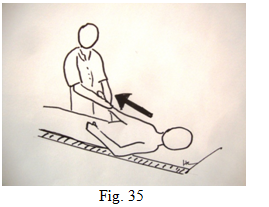
Le kiné sera sollicité trois fois par semaine. Il devra réchauffer et masser l’épaule, exercer des tractions progressives vers le bas, et en élévation antérieure en maintenant l’omoplate dans le creux de l’aisselle .La position de décubitus dorsal semble mieux adaptée car elle permet de bloquer l’omoplate sur le plan du lit et de faire tomber le bras plus facilement par la pesanteur. La traction peut se faire dans la zone douloureuse pendant sept à dix secondes si on prend la précaution d’exercer une traction équivalente vers le bas « pour remettre l’épaule en place » (fig. 35) qui a pour but de gommer la douleur induite. Il faut toujours retrouver une épaule détendue et peu douloureuse avant d’enchainer un autre mouvement. Le principe est basé sur le reflexe de la main sur le feu : spontanément on retire la main, ce qui va favoriser la raideur et l’amyotrophie.
Cette rééducation demande donc une traction dans la zone douloureuse acceptable (on laisse la main sur le feu quelques secondes) pour ensuite tirer vers le bas pour décoapter cette épaule.
Pour la rotation externe on bloquera le coude au corps en exerçant en premier une traction vers le bas puis une rotation externe et pour la rotation interne la main dans le dos. La musculation fait partie de la récupération, elle se fera douce et progressive par des mouvements de haussement d’épaules simultanés devant une glace pour corriger une mauvaise posture. Des mouvements de rameur symétriques et vers le bas peuvent recentrer l’épaule et favoriser le maintien du rachis. En piscine, étant immergé jusqu’à la région cervicale, on effectuera des mouvements de brassage d’eau de l’arrière vers l’avant du bas vers le haut, ou dos brassé.
L’auto rééducation reste la pierre d’achoppement du résultat final. Seule la réelle prise de conscience par le patient de la nécessité de cette auto-rééducation permettra d’obtenir un bon résultat. La coopération patient-kiné-spécialiste est indispensable. Le patient devra multiplier les petits gestes et mouvements de rééducation en les fractionnant plutôt vingt fois une minute que vingt minutes de suite. Il pourra commencer par un massage et une douche chaude à type de balnéo. Ensuite il se penche en avant avec des poids de trois à quatre kilos dans chaque main afin d’effectuer des mouvements pendulaires symétriques. Les mouvements d’élévation antérieure seront faits allongés sur le dos mais progressivement en position semi-assise et assis. L’idéal est de travailler en actif aidé avec l’autre main qui exerce une traction vers le haut : mains jointes, mains à l’envers ou avec un manche à balai les bras légèrement écartés. Pour la rotation externe, le coude est sur un coussin avec une ceinture autour du corps pour bloquer le bras, la rotation se fera à l’aide d’un manche à balai poussé en rotation externe par la main valide. Pour la rotation interne la main dans le dos sera tractée par l’autre main située au dessus de la tête par l’intermédiaire d’une ceinture « comme pour se sécher le dos ». Afin de débloquer la scapulo-thoracique le patient devra se suspendre aux portes en pliant légèrement les jambes. Ceci sera largement préféré à la pouliethérapie qui est asymétrique.
Le troisième est l’apprentissage de positions ergonomiques afin d’éviter le conflit et l’aggravation des lésions. Il est basé sur la décoaptation. Cela consiste à prévenir une faiblesse du bras ou une douleur en se positionnant coude au corps et en supination. Quelques exemples :
Pour conduire : main en bas du volant et passage des vitesses main avec le pouce vers le haut.
Pour essuyer : coude au corps et éponge tenue avec le pouce vers le haut, on frotte avec le bord cubital.
Pour repasser : mettre la table très basse et mettre la plaque du four à coté pour glisser le fer et non pas le soulever.
Pour tailler une haie : coude au corps et pour la coupe supérieure se rehausser avec un escabeau.
Pour soulever un objet lourd : de face plier les genoux, coude au corps.
Pour une caissière : surélever le siège et avoir un siège tournant ;
Pour un technicien de surface : alterner main droite et gauche, pousser ou tirer sur les balais et
fractionner l’activité.
Pour un poste à la chaine : avoir la possibilité d’alterner droite et gauche, de changer de poste et de se rehausser pour avoir le niveau de travail des mains le plus bas possible.
Pour une secrétaire : reculer l’écran d’ordinateur, poser les coudes pour décontracter les deltoïdes et réaliser des mouvements de traction et mains derrière la nuque fréquemment.
D’une manière plus globale : se surélever pour travailler sur un plan de travail qui doit être le plus bas possible, positionner les coudes au corps et les mains en supination ou pouces tournés vers le haut. Ne pas oublier que chaque mouvement douloureux peut être immédiatement suivi d’une traction du bras dans l’axe (fig. 35) pour lever la douleur .
En conclusion :
Il faut prendre en considération de multiples facteurs : morphologique, familial, rachidien, neurologique, psychologique, sociologique et organisationnel.
Le patient doit activement participer à sa guérison. Il est primordial de lui expliquer sa pathologie afin qu’il s’adapte lui-même aux sollicitations et qu’il se positionne favorablement dans le respect de l’ergonomie.
La rééducation en dessous de la douleur est peu efficace. Il a été démontré (symposium de la Société Française d’arthroscopie 2010) que cette autorééducation doit être supradouloureuse et encadrée par un kinésithérapeute. Les manœuvres d’auto rééducation doivent être effectuées tout au long de la journée pour ainsi fractionner la douleur.
En cas de rupture le tendon va se rétracter progressivement. Sa qualité va s’altérer et le muscle va dégénérer en graisse. Au delà de 2 ans les lésions peuvent devenir irréversibles. On doit informer les sujets jeunes présentant des ruptures traumatiques ou chroniques de cette évolution et leur proposer une réparation afin de stopper la dégénérescence.
Il est préférable d’avoir une épaule souple et musclée avec coiffe rompue qu’une épaule raide et une coiffe continente. De nombreux cas de large rupture ne présentent aucune douleur ou déficit.
L’imagerie sera effectuée en deux niveaux :
1) : Radios standard avec incidence sous-acromiale de Lamy et Acromio-Claviculaire, associés à une échographie.
2) : En cas de doute sur la qualité des tendons, un arthroscanner ou une IRMN compléteront l’exploration.
Après un examen clinique précis, un interrogatoire et une palpation clinique, on doit pouvoir évoquer ou suspecter un diagnostic précis et ne plus utiliser le terme de PASH qui n’a actuellement aucun sens.
Site internet : www.nord-epaule.org
Pour
visualiser quelques manœuvres ergonomiques : cliquez sur publications,
congrès puis la case « visiter » qui vous donnera accès aux exposés
des journées lilloises d’épaule, dont un exposé sur l’ergonomie au travail. Des photos de différentes postures vous
aiderons à transmettre cette information à vos patients.